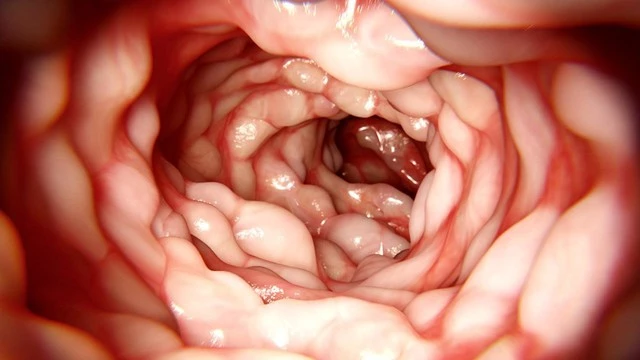
Что такое болезнь Крона?
Болезнь Крона относится к хроническим воспалительным заболеваниям кишечника аутоиммунной природы. При этом могут поражаться все отделы желудочно-кишечного тракта, начиная от слизистой полости рта, заканчивая прямой кишкой и анусом.
Болезнь встречается повсеместно, однако чаще всего болеют жители Северной Америки и Европы. Последнее время отмечается увеличение числа случаев заболевания, особенно в развивающихся странах.
В Европе частота встречаемости болезни Крона достигает 5-6 случаев на 100 тыс. человек.
К характерным проявлениям болезни относится боль в животе и диарея, появление крови в стуле. Лечение болезни Крона включает терапию противовоспалительными препаратами, антибиотиками, нередко проводится хирургическое вмешательство.
Причины
Болезнь Крона (БК) развивается, когда иммунная система начинает атаковать собственные ткани организма — кишечник и другие органы пищеварения. При этом этом точная причина возникновения заболевания неизвестна. Выделяют несколько групп факторов, которые могут участвовать в процессе развития болезни:
- наследственные факторы (если болезнь Крона имеется у членов семьи, риск заболевания родственников повышается);
- генетические факторы (в частности, мутация гена NOD2, ответственного за синтез белков, участвующих в работе врожденного иммунитета);
- инфекции (предполагается влияние некоторых бактерий и вирусов на чрезмерную активацию иммунного ответа);
- иммунологические факторы (непосредственно, нарушения работы иммунитета).
Дополнительными факторами риска могут являться:
- возраст (болезнь Крона чаще проявляется до 30 лет);
- чрезмерный прием нестероидных противовоспалительных лекарственных препаратов (НПВС), комбинированных оральных контрацептивов (КОК);
- курение;
- погрешности в диете.
Заразна ли болезнь Крона?
Болезнь Крона возникает из-за нарушения работы иммунной системы. Это не заразно. Однако при наличии заболевания у близких родственников возможно проявление заболевания по наследственному фактору.
Классификация
Несмотря на то, что болезнь Крона может поражать любые отделы пищеварительной системы, отмечается несколько наиболее частых локализаций:
- илеоколит (поражение подвздошной и толстой кишки) — 42% случаев;
- илеит (поражение подвздошной кишки) — 33%;
- колит (поражение толстой кишки) — около 20% случаев.
Дополнительно различают изолированное поражение тонкого кишечника, поражение анальной области и мультирегиональное воспаление с вовлечением верхних отделов ЖКТ (желудка и пр.) — 5%.
На сайте msdmanuals.com можно самостоятельно рассчитать степень активности болезни Крона, оценив наличие тех или иных симптомов и осложнений.
Чем опасно заболевание? Осложнения
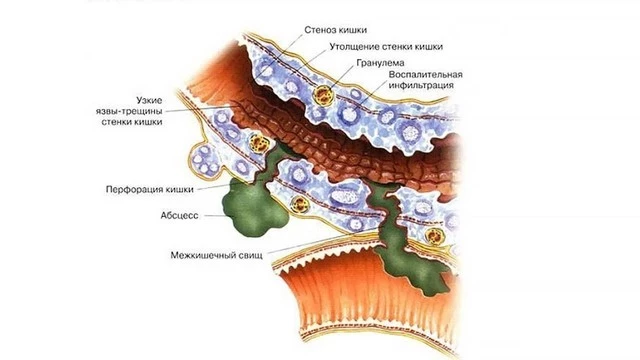
Болезнь Крона опасна своими осложнениями (рис. 1), среди которых:
- Утолщение стенки кишки, и как следствие, сужение кишечника (сужение части кишечника вследствие воспаления и формирования рубцовой ткани). Часто затрудняет прохождение каловых масс. В тяжелых случаях может возникнуть кишечная непроходимость, которая проявляется болями и вздутием живота, тошнотой и рвотой. В дальнейшем стриктура может перейти в стеноз — полное закрытие просвета кишки.
- Трещина анального канала — трещина слизистой оболочки кишки, которая может вызывать боль и кровотечение.
- Перфорация кишки — сквозной дефект, который образуется в стенке кишки вследствие воспаления, трещины, язвы. Через данное отверстие в брюшную полость просачивается кишечное содержимое, что приводит к развитию перитонита — состояния, требующего немедленной операции.
- Свищ — образуется, когда в результате воспаления формируется сквозной канал между кишкой и рядом расположенным органом или кожей, через который выделяется кишечное содержимое в другой орган или наружу.
- Абсцесс — ограниченное гнойное воспаление, который может располагаться около стенки кишки, в брюшной полости, в тканях в области прямой кишки.
- Рак — риск развития колоректального рака у лиц с воспалительными заболеваниями кишечника зависит от длительности болезни и от ее распространения в толстой кишке. Для диагностики рака толстой кишки выполняют колоноскопию с биопсией.
Болезнь Крона при беременности
По данным исследований, влияние болезни Крона на течение и исход беременности определяется активностью заболевания в момент зачатия и в период беременности.
Среди осложнений встречаются преждевременные роды, выкидыши, нарушения развития плода. Считается, что при высокой активности болезни Крона процент неосложненных беременностей составляет лишь 54%, в то время как при неактивном заболевании — 80%. Так, в активной фазе заболевания риск преждевременных родов увеличивается в 3,5 раза, самопроизвольных выкидышей — в 2 раза. При этом заболевании чаще производится искусственное прерывание беременности и кесарево сечение.
Что касается влияния самой беременности на течение болезни Крона, стоит отметить, что когда на момент наступления беременности заболевание находится в стадии ремиссии, то в 2/3 случаев ремиссия сохраняется и во время беременности. Частота развития обострений не отличается от небеременных пациенток. Обострения чаще развиваются в I триместре беременности, после абортов и после родов. Также рецидивы часто возникают в результате отказа женщин от приема лекарств при наступлении беременности.
Патогенез
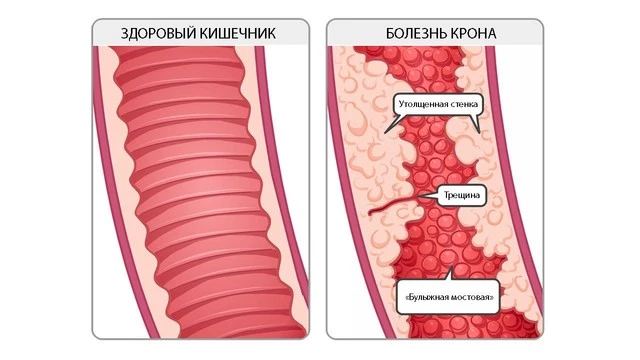
Болезнь Крона развивается, когда под влиянием всевозможных факторов (наследственной предрасположенности и генетических мутаций, активности микроорганизмов и нарушений в работе иммуннитета) происходит активация воспалительного ответа со стороны иммунной системы. Действие иммунной системы приводит к повреждению стенки кишки. При этом, отличительной чертой болезни является возникновение язв, затрагивающих всю толщину стенки кишки.
Со временем слизистая кишечника принимает характерный вид «булыжной мостовой» — участки язв и трещин чередуются с участками скопления иммунных клеток и отека слизистой оболочки (рис. 2).
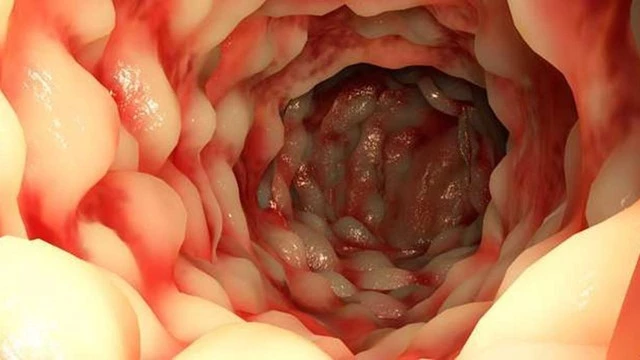
Болезнь Крона у взрослых
Болезнь Крона считается болезнью молодых — заболевают, преимущественно, люди среднего возраста, пик заболеваемости приходится на 15-35 лет. Среди старшей возрастной группы отмечается второй пик — после 60 лет.
При этом заболевание имеет распространенный характер поражений — в отличие от других болезней из группы ВЗК («воспалительные заболевания кишечника») она может затрагивать любые отделы пищеварительного тракта, начиная от ротовой полости, заканчивая прямой кишкой (рис.3).
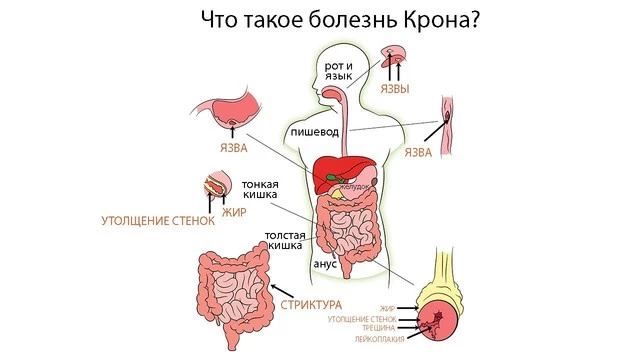
Болезнь Крона, как и многие другие из группы аутоиммунных заболеваний, имеет хроническое течение — так или иначе, возникнув однажды, она будет сопровождать больного в течение многих лет. Однако при условии грамотно подобранного лечения симптомы заболевания часто можно свести к минимуму.
Болезнь Крона у детей
Дебют болезни Крона у детей случается в среднем в 10-15 лет. При этом чаще болеют мальчики. Так же, как и у взрослых, у детей могут поражаться любые отделы пищеварительного тракта, однако наиболее часто заболевание протекает в форме илеоколита, колита и илеита.
Симптомы болезни Крона
Симптомы при болезни Крона можно разделить на несколько групп:
- Общие симптомы: утомляемость и слабость, повышение температуры, потеря костной массы.
- Кишечные симптомы: боль в животе и спазмы кишечника, тошнота, рвота, потеря веса, витаминные дефициты и пр.
- Внекишечные симптомы: поражение слизистой оболочки рта («афтозный стоматит», рис.4), глаз (конъюнктивит и др.), кожи. Встречаются примерно в 12% случаев.
- Симптомы начавшихся осложнений.
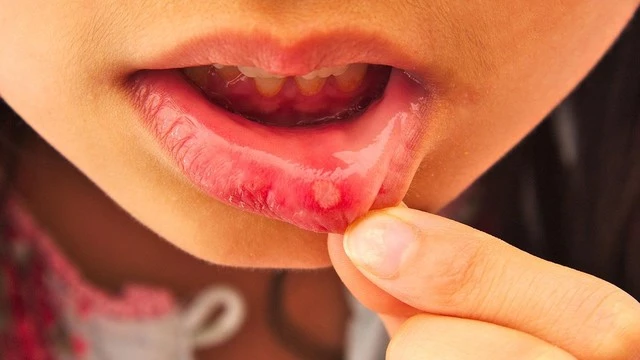
В зависимости от локализации поражения симптомы могут по-разному сочетаться друг с другом (табл.1).
| Форма болезни | Локализация поражения | Симптомы | Частота |
|---|---|---|---|
| Илеоколит | Подвздошная кишка+правый фланг толстой кишки | Диарея, боль в животе, спазмы кишечника, потеря веса | 42% |
| Илеит | Подвздошная кишка | Диарея, боль в животе, спазмы кишечника, потеря веса | 33% |
| Колит | Толстая кишка | Диарея, реткоральное кровотечение, формирование абсцессов, свищей и язв прямой кишки | 20% |
| Другие формы | Сочетание различных областей с вовлечением желудка, 12-типерстной кишки, анальной области и т.д. | Анорексия, потеря веса, тошнота, рвота. | 5% |
Симптомы у детей
У детей отмечается преобладание внекишечных симптомов над кишечными. Так, заболевание на первых порах может проявляться:
- болями в суставах,
- анемией,
- гиповитаминозами,
- поднятием температуры без видимых на то причин (так называемая «лихорадка неясного генеза»),
- задержкой роста и потерей массы тела.
Диарея и боли в животе при этом могут отсутствовать.
Диагностика
Диагностика болезни Крона часто вызывает затруднения. Ввиду того, что симптомы заболевания неспецифичны, а болезнь встречается нечасто, пациент может годами испытывать боли, не зная о болезни. Поэтому при наличии подозрений и семейной предрасположенности необходимо обращаться к врачу и проходить диагностику — в несколько этапов.
Клинические признаки
Как и диагностика любого заболевания, диагностика болезни Крона начинается с анамнеза пациента. Врач тщательно опрашивает больного, обращая внимание на:
- наличие характерных симптомов и их усиление по ночам,
- какие-либо симптомы со стороны глаз, суставов или кожи,
- наличие непереносимости какой-либо пищи,
- курение в анамнезе или употребление пациентом различных медикаментов (в том числе антибиотиков) в течение длительного периода.
На основании полученной клинической картины врач назначает дальнейшее обследование.
При этом следует учитывать, что симптомы болезни Крона (боль в животе, диарея, тошнота, рвота, вздутие кишечника и т. д.) могут быть характерны для других заболеваний — например, синдрома раздраженного кишечника или язвенного колита. Главные отличия язвенного колита — это наличие позывов к дефекации при малом объеме стула (тенезмы) и поражение только толстой кишки в отличие от болезни Крона, при которой могут поражаться любые отделы пищеварительного тракта. При синдроме раздраженной кишки отмечается связь обострений с психоэмоциональными факторами, отсутствие выраженной болезненности при пальпации кишки, отсутствие признаков воспаления.
Какое обследование необходимо при подозрении на болезнь Крона
К сожалению, поставить диагноз на основании только клинической картины невозможно. Поэтому пациент сдает анализы и, по показаниям врача, проходит различные инструментальные исследования:
- общий и биохимический анализ крови: выявление признаков воспаления, наличия дефицитов (белка, различных витаминов и микроэлементов и др. вследствие нарушения их всасывания в кишечнике из-за поражения слизистой оболочки), оценка степени активности заболевания (выявление анемии, лейкоцитоза, тромбоцитемии, ускорения СОЭ, повышения концентрации СРБ, гипопротеинемии с гипоальбуминемией, гипокалиемии);
- выявление антител против Saccharomyces cerevisiae (ASCA) — помогает в дифференциальной диагностике с язвенным колитом, так как данные антитела выявляются при болезни Крона чаще, чем при любых других ВЗК.
- кальпротектин и лактоферрин в кале — являются признаками обострения воспалительного заболевания кишечника.
Визуализирующие методы исследования
Это такая группа методов, где с помощью различных технологий (рентгеновское излучение, отражение ультразвуковых волн и пр.) возможно получение изображения внутреннего органа и его исследование на предмет наличия патологий. К визуализирующим методам относят:
- рентгеноконтрастное исследование — это метод рентгенологического исследования, который подразумевает введение в организм специального контрастного вещества, прокрашивающего просвет кишечника. Метод позволяет выявить измененные участки тонкого или толстого кишечника (единичные или множественные сужения, характерные глубокие изъязвления, дающие картину «булыжной мостовой», свищи);
- УЗИ, КТ и МРТ. Применяются для обнаружения абсцессов и свищей, визуализации стенки кишечника, оценки её толщины и ширины просвета. Чувствительность КТ и МРТ в диагностике БК ≈ 80% Эта цифра означает, что с помощью данного исследования можно обнаружить болезнь Крона у 80 из 100 больных пациентов.
Эндоскопия
Эндоскопический метод исследования — это вид исследования, при котором в естественные отверстия организма (рот, прямую кишку) вводится гибкая трубка (эндоскоп) с камерой на конце, изображение с камеры подается на экран. Это позволяет врачу визуально оценить состояние внутренних органов пациента. К эндоскопическим методам относят:
- Колоноскопию (рис. 5), которая заключается в введении эндоскопа через прямую кишку в толстый кишечник. Позволяет оценить характер и степень воспаления в толстой кишке и в конечном отделе подвздошной кишки (показан забор большого количества биоптатов — с помощью эндоскопа и специальных щипцов берется небольшой участок слизистой кишечника для дальнейшего исследования).
- Капсульную эндоскопию, когда используют не эндоскоп, а капсулу с видеокамерой внутри, которую пациент должен проглотить. Проходя ЖКТ, камера делает снимки и передает их на специальное устройство. Метод используют при подозрении воспалительных изменений в тонком кишечнике, недоступном для обычных эндоскопических и радиологических обследований.
- Энтероскопию — исследование тонкого кишечника с помощью эндоскопа, вводимого в рот или в анус. В том числе позволяет получить биоптаты из тонкой кишки, увеличивать сужения кишки, удалять задержанную эндоскопическую капсулу и останавливать кровотечение (все это производится путем введения специальных инструментов в каналы эндоскопа).
Все эти методы требуют предварительной подготовки пациента: отказа от еды на 8 часов и более, использования слабительных средств или клизм.
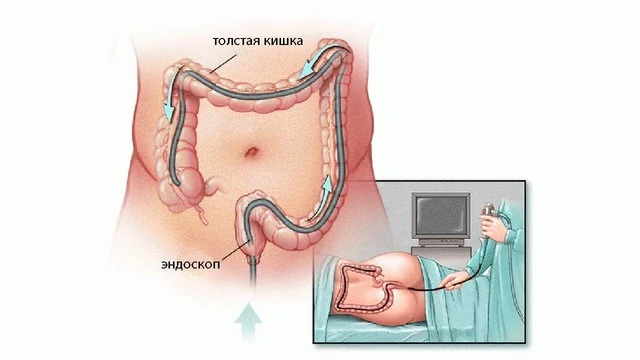
Гистологическое исследование
При выполнении эндоскопических исследований — колоноскопии, энтероскопии — с помощью эндоскопа берется биопсия участка кишки и исследуется под микроскопом. Изучение клеток биоптата позволяет оценить наличие признаков воспаления и степень его активности.
Микробиологическое исследование кала
Выполняется посев кала пациента на питательные среды для определения вида обитающих в кишечнике бактерий.
При хроническом воспалении в кишечнике создаются благоприятные условия для развития патогенной микрофлоры. Бактерии являются непосредственной причиной развития гнойных осложнений. Для их предупреждения и лечения выполняется микробиологическое исследование с определением вида бактерий и назначения антибиотиков.
Лечение
Лечение болезни Крона проводится комплексно, с использованием препаратов разных классов и рекомендаций по соблюдению диеты.
Диета при болезни Крона
Специальной диеты, разработанной исключительно для пациентов с болезнью Крона, не существует. В этом случае врач назначает диету для пациентов с ВЗК (воспалительными заболеваниями кишечника).
В период ремиссии такая диета соблюдается с целью не допустить обострения и основывается на следующих принципах:
- Пища не должна раздражать слизистую кишечника. Исключаются продукты, богатые клетчаткой и жиром. Уменьшается количество жиров и углеводов, увеличивается потребление белков из расчета 2 г на 1 кг веса тела больного.
- Блюда готовятся диетическим способом с помощью варки или на пару.
- Запрещается твердая и густая пища, сложная для переваривания воспаленным кишечником.
- Питание распределяется на 5–6 приемов в сутки небольшими порциями.
- Обязательно соблюдается питьевой режим: в течение дня следует выпивать 1,5–2 л жидкости комнатной температуры.
- Исключаются пряности, специи, полуфабрикаты, соления, копчения, консервы.
- Соль ограничивается до 10 г в сутки.
- Пища не должна быть горячей или холодной, чтобы не вызвать нежелательную реакцию кишечника на температуру.
В период обострения заболевания нарушается нормальное усвоение пищи. Возникают боли различной локализации (в зависимости от формы заболевания у конкретного пациента) и диарея. Поэтому меню в период обострения лучше обсудить с лечащим врачом.
В основу рациона при этом будут входить жидкие смеси, приготовленные из того, что не ухудшит состояние кишечника. Также чаще всего могут быть разрешены следующие продукты:
- супы на втором бульоне;
- слизистые каши из мягкой крупы;
- нежирные виды мяса и рыбы отварные или паровые;
- вчерашний белый хлеб;
- кисели и желе из ягод и фруктов;
- паровой омлет;
- домашний творог.
Важно! Для того, чтобы облегчить симптомы в стадии обострения заболевания в домашних условиях при сильных болях и спазмах можно использовать теплую грелку, положив ее на живот. В первые дни обострения врач может порекомендовать 1-2-ух дневное голодание для уменьшения симптомов болей и диареи. Успокаивающее действие на слизистую кишечника могут оказать отвар ромашки или шиповника, некрепкий чай с лимоном, кисели.
Медикаментозное лечение
Из-за того, что патогенез развития заболевания сложен, и конкретной причины его возникновения не выявлено, вылечить болезнь Крона одним препаратом невозможно. С помощью различных лекарств мы стараемся воздействовать на разные ступени патогенеза заболевания — подавлять воспалительную реакцию, лечить гнойные осложнения и пр.
Антибиотики
Назначаются при наличии свищей, абсцессов и развитии других осложнений болезни Крона, а также при наличии патологической микрофлоры в кишечнике. Используется метронидазол, цефалоспорины и другие антибиотики, в зависимости от вида выявленной патогенной флоры. Если выбранная группа антибиотиков не помогает пациенту, препараты меняются до тех пор, пока не будет достигнут желаемый эффект от лечения.
Кортикостероиды
Являются препаратами первой линии помощи при обострении болезни Крона. В зависимости от степени активности заболевания назначается преднизолон, метилпреднизолон, будесонид, гидрокортизон в разных дозах. После купирования острой фазы дозу постепенно уменьшают вплоть до полной отмены, если это возможно.
Иммуносупрессоры и иммуномодуляторы
С учетом аутоиммунного механизма заболевания, препараты, воздействующие на иммунитет, используются в качестве комплексного лечения для поддержания состояния ремиссии, а также при непереносимости кортикостероидов.
Биопрепараты (моноклональные антитела и др.)
Ряд биопрепаратов может назначаться для воздействия на процесс воспаления и в качестве комплексной терапии, помогающей продлить стадию ремиссии.
Прочие лекарственные средства
Для облегчения различных симптомов (боли в животе, диарея и пр.) пациенту назначаются анальгетики, антидиарейные препараты, салицилаты и другие — препараты, не влияющие непосредственно на механизм развития болезни, но облегчающие те или иные симптомы.
Хирургическое лечение
К хирургическому лечению прибегают при рецидивирующей кишечной непроходимости или не поддающихся лечению фистулах, абсцессах и других осложнениях. Резекция пораженной части кишки способствует уменьшению выраженности симптомов, но не ведет к полному излечению. Рецидивы вероятны даже после резекции всех пораженных областей.
Народные средства
Как метод лечения, народные средства при болезни Крона не имеют доказанной эффективности. Однако, в качестве комплексного лечения, они могут облегчить течение болезни. К народным методам относится прием травяных сборов, снимающих воспаление в кишечнике и желудке: ромашки, зверобоя, подорожника, девясила и других.
Некоторые авторы отмечают важность психоэмоционального компонента в процессе развития болезни Крона и ее обострений. Здоровый сон, уменьшение стрессовых нагрузок и психотерапия могут послужить хорошим подспорьем в борьбе с недугом.
Можно ли вылечить болезнь Крона окончательно?
Как было сказано выше, болезнь Крона — это хроническое заболевание. А большинство хронических заболеваний окончательно вылечить невозможно — можно лишь контролировать выраженность симптомов. Так, при условии соблюдения диеты, прописанного лечения, рекомендаций по ведению здорового образа жизни возможно максимальное продление ремиссии и предупреждение рецидивов.
Как жить с болезнью Крона?
Однозначно, болезнь Крона ухудшает качество жизни больных. Во многом это зависит от периода заболевания (рецидив или ремиссия), степени активности болезни, наличия осложнений. В момент обострения постоянные боли и диарея почти не дают возможности нормальной жизнедеятельности. Однако в стадии ремиссии болезнь почти не проявляет себя. Тщательно соблюдая прописанное врачом лечение, диету и меры профилактики, пациент получает все шансы максимально продлить период ремиссии, хотя лечиться, вероятно, придется всю жизнь.
Справиться с физиологическими неудобствами болезни Крона сложно, но вот несколько советов:
- Пейте больше воды. Это поможет справиться с обезвоживанием.
- Носите свободную одежду, которая не будет сдавливать ваше тело и доставлять неудобств.
- Чаще отдыхайте. Сон поможет восстановить силы и почувствовать себя лучше.
- Используйте грелку, чтобы успокоить боли в животе.
- Употребляйте пробиотики по назначению врача, чтобы восстановить микрофлору кишечника.
Для многих людей болезнь Крона это не только проблемы со здоровьем, но и моральные трудности.
Диарея, боль, прием лекарств, частые визиты к врачу, угроза осложнений — все это не может пройти бесследно для нервов человека. Чтобы справиться со стрессом и легче переносить обострения, люди пробуют самые разные методы, и вот некоторые из них:
- Ведение дневника. В личных записях можно выплеснуть все свои негативные эмоции, возможно, это поможет спокойнее переносить болезнь и справиться со стрессом.
- Медитации — отличный способ успокоиться. Если трудно выполнять классические медитации, можно попробовать управляемую медитацию или различные дыхательные практики, чтобы расслабиться.
- Легкие физические нагрузки и йога. Если состояние позволяет, можно отправиться на короткую прогулку и подышать свежим воздухом. Для тех, кому трудно встать с кровати, может подойти йога в постели (видео 1) — легкие и приятные упражнения.
- Успокаивающий чай с ромашкой, крапивой, мелиссой, мятой — при отсутствии противопоказаний.
- Просмотр любимых фильмов или сериалов помогает не усугублять стресс от болезни, и получить заряд приятных эмоций.
Обострение болезни может быть очень неприятным и подавляющим, но главное помнить, что это временно.
Видео 1. Йога в постели. Источник: youtube. com/c/videolikeworkout/
Профилактика
Ввиду того, что точная причина возникновения болезни Крона не определена, профилактика касается, в основном, ведения здорового образа жизни. Это:
- проживание в экологически чистых районах,
- адекватные и регулярные физические нагрузки,
- отказ от курения, рациональное питание с потреблением достаточного количества клетчатки,
- уменьшение стрессовых нагрузок,
- достаточная продолжительность сна и т. д.
Заключение
Таким образом, болезнь Крона представляется хроническим воспалительным заболеванием кишечника без точно установленной причины. Болезнь может поражать весь пищеварительный тракт и опасна многими осложнениями. Для улучшения качества жизни, продления периода ремиссии и предотвращения осложнений рекомендуется соблюдать лечение, индивидуальную диету и посильные меры профилактики.
Источники
- Аарон Е.Валфиш. Болезнь Крона. msdmanuals.com - 2019.
- Leyla J Ghazi, MD. Crohn Disease. emedicine.medscape.com - 2019.