Разберемся, какие симптомы наблюдаются при гайморите, почему нужно серьезно относиться к болезни и какие меры предпринять, чтобы предотвратить воспаление в околоносовых пазухах.
Что такое гайморит?
Гайморит — инфекционное воспаление, которое локализуется в верхнечелюстных придаточных пазухах носа на верхней челюсти. Заболевание относят к разновидности синуситов, то есть воспалений, при которых в процесс вовлекаются полости в костях лица — синусы (рис. 1). Поэтому можно встретить другое название заболевания — верхнечелюстной синусит.
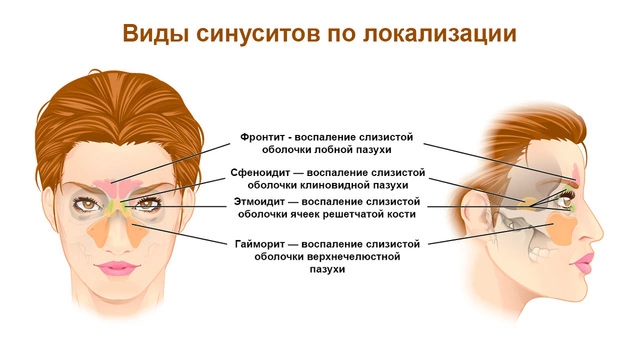
Согласно международной классификации болезней МКБ-10, разработанной ВОЗ, гайморит относят к острым респираторным инфекциям верхних дыхательных путей.² Однако в отличие от обычных острых респираторных заболеваний (ОРЗ), эта патология требует более серьезного лечения, без которого гайморит может перейти в хроническую форму или привести к опасным осложнениям.
Каждый год в РФ гайморитом заболевают примерно 10 млн человек, в США — 31 млн, а в Европе от этого заболевания страдает каждый седьмой.¹ Реальное количество случаев воспаления гайморовых пазух еще выше, поскольку пациенты часто не обращаются за медицинской помощью, отдавая предпочтение самолечению. При этом заболевание связано с высоким риском осложнений, и несвоевременное или неэффективное лечение может привести к тяжелым последствиям для здоровья.
Причины гайморита
Околоносовые синусы, в том числе и гайморовы пазухи, создают естественный барьер для различных инфекций. Они работают как фильтры, которые защищают организм от попадания опасных микроорганизмов из воздуха. Также благодаря слизистой полости носа и пазух вдыхаемый воздух согревается, увлажняется и очищается от примесей.
Как и любое инфекционно-воспалительное заболевание, гайморит развивается под воздействием патогенных микроорганизмов. Они проникают в верхнечелюстные пазухи через слизистую носа или с током крови, после чего в полостях начинает проявляться воспалительный процесс.
Гайморит может возникнуть как осложнение при любых острых респираторных заболеваниях — как бактериальной, так и вирусной природы. Иногда провоцирующими факторами болезни становятся хронические воспаления полости носа или очаги инфекции в области корней зубов верхней челюсти. В редких случаях в околоносовых пазухах развивается воспаление без инфекции — например, аллергический гайморит.
Итак, непосредственной причиной патологии могут стать:
- бактерии (стафилококки, стрептококки, гемофильная палочка, хламидии, микоплазмы);
- вирусы (аденовирусы, риновирусы, вирусы гриппа и парагриппа);
- грибки;
- аллергены.³
Гайморит у взрослых чаще всего возникает в результате воздействия вирусов, пневмококков или гемофильной палочки, у детей – хламидий или микоплазмы.
Нередко заболевание развивается на фоне бессимптомного носительства стафилококка. При хорошем состоянии здоровья бактерия не причиняет особого вреда человеку, но как только иммунные барьеры организма перестают работать, она становится причиной различных инфекционных заболеваний.
Грибковая микрофлора в большинстве случаев вызывает воспаление пазух у людей с ослабленным иммунитетом.
Заразен ли гайморит?
Нередко возникает вопрос: заразен гайморит или нет? Ответ на него неоднозначный — синуситы не считаются заразными заболеваниями, поскольку они развиваются только при воздействии факторов риска. Однако назвать гайморит безопасной болезнью нельзя — если причиной воспаления стали вирусы или бактерии, человек может передавать их окружающим при чихании, кашле, разговоре. В таких случаях те же микроорганизмы далеко не всегда вызывают воспаление пазух, но могут стать причиной простудного заболевания.
Факторы риска
Среди факторов, которые вызывают верхнечелюстной синусит, выделяют :
- заболевания верхних дыхательных путей;
- эпизоды инфекций вроде гриппа, аденовирусной инфекции, респираторных заболеваний в недавнем прошлом;
- постоянный насморк из-за недолеченной инфекции;
- частые ангины и хроническое воспаление миндалин, у детей — аденоидиты;
- травмы пазух с повреждением слизистых оболочек;
- воздействие вредных химических веществ;
- неблагоприятный микроклимат — например, низкая влажность воздуха в закрытом помещении;
- аномальное строение носоглотки и пазух;
- травмы или искривления носовой перегородки;
- стоматологические заболевания 4—6 зубов верхней челюсти;
- новообразования в околоносовых пазухах различного характера;
- аллергическая реакция на препараты, бытовые аллергены, токсины;
- аллергические заболевания носа, бронхиальная астма;
- некоторые виды агрессивного лечения (радиационное облучение при онкологии);
- хронические воспалительные заболевания дыхательных путей — туберкулез, муковисцидоз;
- врожденные или приобретенные нарушения иммунитета.³

Риск воспаления в гайморовых пазухах возрастает в осенне-зимние месяцы, при переохлаждении организма, в результате ослабления иммунитета из-за несбалансированного питания, дефицита витаминов, постоянных стрессов, низкой физической активности.
В группу риска входят люди с врожденными аномалиями носовой перегородки и другими проблемами, которые затрудняют носовое дыхание. Вероятность развития гайморита выше у людей, которые часто болеют ОРВИ, курят, работают на вредном производстве, страдают от аллергии, болезней десен и зубов.
Важно! Вызвать воспаление может нерациональное применение средств для лечения насморка. Сосудосуживающие спреи и капли действительно помогают избавиться от заложенности носа, но их нельзя использовать дольше 7–10 дней. Неконтролируемое применение этих средств приводит к накоплению патологической жидкости и слизи в гайморовых пазухах. В результате нарушается проходимость их сообщений с носовой полостью, что и становится причиной гайморита.
Классификация и стадии развития
Вид и форму верхнечелюстного синусита определяют по причинам развития заболевания, клиническим проявлениям и характеру воспалительного процесса, локализации очага воспаления.
В зависимости от причины развития выделяют следующие формы патологии:
- Бактериальный. Чаще всего заболеванию предшествует не вылеченный вовремя насморк — острый ринит.
- Вирусный. В большинстве случаев развивается на фоне вирусных простуд, например, гриппа. При своевременной и правильно подобранной терапии выздоровление наступает через 7–14 дней.
- Аллергический. Этот вид гайморита развивается в результате реакции иммунной системы на контакт слизистой носа с аллергенами.
- Грибковый. Сниженный иммунитет и бесконтрольный прием препаратов с антибактериальным действием приводит к активному размножению грибков на оболочках гайморовых пазух. Встречается значительно реже, чем бактериальный или вирусный.
- Травматический. Развивается в результате переломов носовой перегородки или костей, из которых состоят стенки пазухи носа. Очень часто со сгустками крови в результате травмы в полость гайморовой пазухи проникает патогенная микрофлора, которая способствует появлению воспалительного процесса.
По характеру течения воспаления различают три варианта гайморита:
- Острый. Развивается как следствие простудных инфекций и длится не более 4 недель. Ярко выраженная симптоматика: сильные лицевые и головные боли, заложенность носа, обильные выделения из носовой полости, высокая температура.
- Подострый. Болезнь длится 4–12 недель. Симптомы патологии в этом случае выражены меньше, чем при остром воспалении пазухи носа. При этом существует большой риск перехода заболевания в хроническую форму.
- Хронический. Болезнь характеризуется длительным вялотекущим течением на протяжении более 12 недель.3 Со временем выраженность признаков уменьшается, но это не говорит о выздоровлении пациента. При хроническом течении болезнь приобретает стадийность – бессимптомные периоды гайморита сменяются эпизодами обострения.³
В зависимости от пути попадания возбудителей различают:
- Риногенный гайморит. Патогенные микроорганизмы попадают в синусы через нос.
- Одонтогенный гайморит. Возбудители инфекции проникают в гайморовы пазухи через воспаленные зубы.
Проблемы с зубами и гайморит
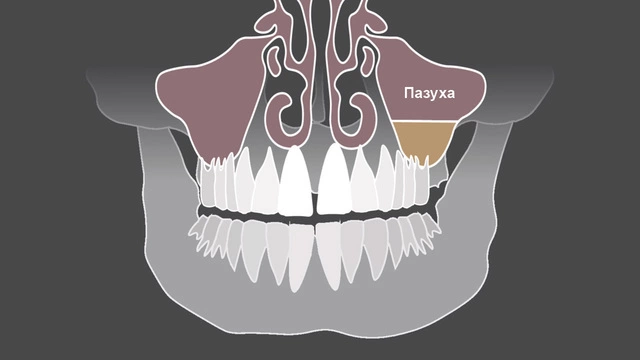
Корни 4–6 зубов на верхней челюсти находятся в непосредственной близости от стенок гайморовых пазух или даже прорастают в них (рис. 2). При гнойном поражении зубной коронки и корня зуба воспаление переходит на слизистую оболочку внутри пазухи — так развивается одонтогенный гайморит. Также к его развитию могут приводить осложнения лечения у стоматологов, в частности при пломбировки каналов, удалении зубов или установке имплантов. Поэтому важно тщательно подходить к выбору специалиста, которому можно доверить здоровье своей ротовой полости — это поможет избежать опасных осложнений.⁴
По характеру патологических нарушений в пазухе и клинической картине гайморит делят на:
- Катаральный. В таком варианте заболевания слизистые синуса отечные и набухшие, а выделения из носа незначительные и прозрачные. При отсутствии лечения возможен переход в гнойный гайморит.
- Атрофический. При синусите такого вида слизистая оболочка истончается, из-за чего перестает выполнять защитные функции. Это состояние считается необратимым.
- Гнойный. Обычно возникает в случае присоединения бактериальной инфекции.
- Гиперпластический. Слизистая оболочка пазухи может патологически разрастаться, из-за чего возникает механическое раздражение синуса и воспаление — гайморит.
- Полипозный. Под влиянием различных факторов из слизистой околоносовых пазух могут формироваться полипы — образования, которые похожи на виноградные гроздья.
- Кистозный. Может возникать в связи с развитием доброкачественных образований синусов — кист. Часто причиной таких изменений становятся кисты зубов, которые прорастают в гайморову пазуху.
- Смешанная форма. У человека может развиваться комбинация нескольких видов патологии. Например, нередко возникает гнойно-полипозный гайморит: полипы в верхнечелюстной пазухе вызывают раздражение слизистой, и одновременно с этим бактериальные агенты провоцируют гнойное воспаление синуса.
По локализации воспаления выделяют односторонний гайморит, при котором отмечают поражение одного синуса, а также двухсторонний вариант патологии.
Возможные осложнения
Многие недооценивают опасность заболевания, принимая воспаление в пазухах носа за обычный насморк, который пройдет самостоятельно. В результате пациенты обходятся приемом лекарств, которые только на время устраняют симптомы, не завершают курс лечения или даже не лечатся совсем. Но любая форма синусита может спровоцировать развитие серьезных осложнений.
Без соответствующего лечения острый гайморит переходит в хроническую форму и может сопровождать человека годами или даже десятилетиями. При этом вялотекущий воспалительный процесс гораздо хуже поддается лечению, и навсегда избавиться от хронического гайморита сложно.
Поскольку слуховые проходы, глотка и полость носа связаны между собой, инфекция способна распространяться и на лор-органы, вызывая их воспаление — отит, фарингит, острый тонзиллит.
Запущенная форма верхнечелюстного риносинусита грозит пациенту серьезными проблемами со здоровьем. Отсутствие оттока гноя из пазух может способствовать формированию нестандартных выходов патологической жидкости – к головному мозгу и глазнице.
В результате могут развиваться опасные для жизни патологии:
- Воспаление костных тканей глазницы. При переходе инфекции на глазницы ткани вокруг глаз воспаляются, в запущенных случаях изменения могут быть необратимыми.
- Остеомиелит. Воспаление с пазух носа может переходить на кости черепа и костный мозг.
- Менингит. Если воспалительный процесс распространился на оболочки головного мозга, пациенту с гайморитом показана незамедлительная госпитализация.
- Энцефалит. Это осложнение связано с воспалением тканей головного мозга и считается одним из наиболее опасных последствий синуситов.
- Тромбоз кавернозного синуса. Заболевание представляет собой закупорку кровяным сгустком (тромбом) крупной вены на основании черепа.
- Сепсис. При попадании патологических микроорганизмов или токсинов в кровь может возникнуть системная воспалительная реакция организма. Заражение крови часто заканчивается летальным исходом, поэтому пациентам с сепсисом необходима экстренная госпитализация и своевременное лечение.
При гайморите нередко развиваются воспалительные заболевания глаз, которые сопровождаются отечностью век, чувством давления в глазах, болью во время движения глазных яблок. Несмотря на то что подобные осложнения менее опасны по сравнению с поражением головного мозга, нарушение остроты зрения может серьезно повлиять на качество жизни пациентов.
Симптомы гайморита
В норме гайморовы пазухи заполнены воздухом, но при воспалении в них появляется патологическая жидкость или гной, отток которого сильно затруднен. Чаще всего процесс затрагивает только слизистые оболочки, но в некоторых случаях воспаление может переходить на более глубокие структуры, вплоть до костной ткани.
Симптомы при воспалении гайморовых пазух во многом похожи на признаки респираторных инфекций, особенно в начале развития воспалительного процесса:
- затрудненное носовое дыхание, заложенность и выделения из носа;
- чувство давления и напряжения в области носовой полости;
- головная боль;
- высокая температура, утомляемость, слабость.
Это связано с тем, что гайморит чаще всего развивается на фоне простудных заболеваний.
Но существуют тревожные признаки, которые помогают заподозрить развитие гайморита и своевременно обратиться к врачу для обследования.
Повышенная температура тела
Лихорадка — это неспецифический симптом, который часто сопровождает простудные болезни. При воспалительном процессе возникает интоксикация, на которую организм реагирует повышением температуры тела. Важно помнить, что при обычных ОРЗ повышение температуры тела редко держится дольше 3–5 дней. Если температурная реакция сопровождает простудное заболевание дольше — это повод заподозрить развитие осложнений, в том числе воспаления околоносовых пазух.
Для острой формы патологии характерно повышение температуры до 38°C и выше. При хроническом или аллергическом гайморите показатель находится в пределах нормы или на уровне 37–37,8 °C. Иногда заболевание протекает без повышения температуры.
Болевые ощущения
Чаще всего боль под глазами вокруг крыльев носа становится первым характерным признаком гайморита. Характер болезненных ощущений может быть разным: давящим, тупым, ноющим. Пациенты описывают свое состояние как чувство тяжести в области лица. Боль часто зависит от физической активности и усиливается к вечеру, а прикосновение к лицу или наклоны головы усиливают дискомфорт. Неприятные ощущения могут распространяться на верхние зубы, переносицу и лоб, а также сопровождаться отечностью и покраснением век.
Через некоторое время у человека с гайморитом болезненность на лице проходит, но появляется практически постоянная головная боль.
Нарушенное дыхание и выделения из носа

Типичный признак болезни – стойкая заложенность носа. При двустороннем поражении гайморовых пазух человеку приходится постоянно дышать ртом. При этом насморк сопровождается выделениями, которые меняют оттенок в зависимости от стадии, формы и вида гайморита.
Насморк с выделением светлой полупрозрачной жидкости слизистого характера сигнализирует о начальной стадии заболевания. Этот симптом появляется в момент, когда слизистая оболочка начинает активно вырабатывать защитную жидкость в ответ на внедрение патогенных микроорганизмов.
По мере развития болезни выделения из носа приобретают зеленоватый оттенок, становятся густыми и вязкими. Окрашивание в желтый цвет сигнализирует о наличии гноя в полости пазухи — в этот момент пациентам необходимо прекратить самолечение и обратиться за медицинской помощью. Появление следов или сгустков крови указывает на тяжелую форму болезни и требует неотложного лечения.
Другие симптомы
На фоне поражения гайморовых пазух у человека могут также отмечаться следующие симптомы:
- сильная утомляемость;
- нарушение аппетита;
- расстройства сна;
- ощущения жара или озноб;
- повышенное слезотечение;
- потеря обоняния;
- неприятный запах изо рта;
- гнусавость голоса;
- приступы кашля.
Клинические проявления гайморита значительно ухудшают качество жизни, негативно отражаются на физическом и психологическом состоянии пациентов.
Гайморит у детей: на какие жалобы обратить внимание
Первые симптомы гайморита у детей – заложенность, выделения из носа, капризность и быстрая утомляемость. Также стоит обратить внимание на:
- появление гнусавости в голосе;
- открытый рот во время сна;
- отсутствие аппетита;
- необычную раздражительность;
- повышенную температуру;
- покраснение и отек в области щек.
Часто дети, больные гайморитом, жалуются на головную боль и боль в области зубов, чувство даления в области переносицы, а также на потерю способности ощущать запахи.

Важно! Детский гайморит требует срочного лечения, так как отсутствие своевременной терапии может спровоцировать разрастание аденоидов.
Диагностика гайморита
Заподозрить воспаление пазухи носа можно по общим и характерным симптомам, но устанавливают диагноз только на основании комплексного обследования — сбора жалоб, осмотра, лабораторных и инструментальных тестов.
На приеме оториноларинголог выясняет жалобы пациента, просит рассказать о появлении первых признаков болезни и развитии клинической картины. Также специалист расспрашивает о наличии хронических заболеваний, аллергии, травм носовых костей.
При осмотре врач оценивает общее состояние человека, ощупывает мягкие ткани лица и лимфатические узлы. Отечность на лице, расширенные сосуды в подглазничной области, болезненность при надавливании в зоне проекции гайморовой пазухи, увеличенные и болезненные лимфоузлы у пациента указывают на большую вероятность определения синусита.
Специалист проводит риноскопию — подробный осмотр полости носа с помощью носоглоточного зеркала и расширителей. При этом исследовании удается определить цвет и состояние слизистой носа, характер выделений, дефекты носовой перегородки, наличие полипов.
Лабораторная диагностика включает в себя общий анализ крови и определение показателя острого воспаления — С-реактивного белка (СРБ). Для оценки выделений из носа и гайморовых пазух проводят бактериологический посев. Полученные результаты помогают выявить возбудителя гайморита, степень тяжести болезни, решить вопрос о необходимости антибактериальной терапии и определить чувствительность бактерий к препаратам.
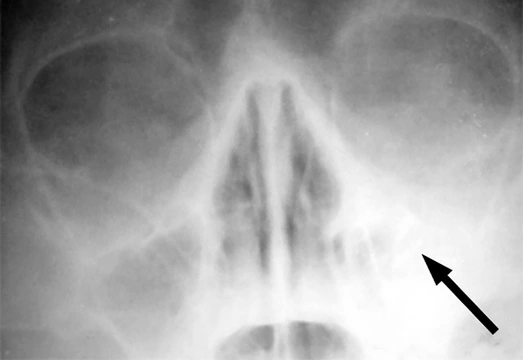
Из инструментальных методов исследования самая информативная – рентгенография околоносовых пазух (рис. 3). Без характерных изменений на рентгеновских снимках у пациентов невозможно подтвердить диагноз гайморит. В случае развития верхнечелюстного риносинусита на снимках определяется затемнение, которое указывает на скопление патологической жидкости в синусах.
Для уточнения диагноза врач может назначить разные виды инструментальной диагностики:
- Фиброоптическая эндоскопия. Применение оптической аппаратуры позволяет изучить труднодоступные участки с многократным увеличением. С помощью современного эндоскопа можно не только визуально оценить состояние пазухи, но и взять образец тканей для дальнейшего исследования под микроскопом.
- Синус-сканирование. В тех случаях, когда для подтверждения диагноза нельзя использовать рентгенографию, можно провести исследование с помощью УЗИ-аппарата. Во время этого теста к пазухам носа пациента прикладывают специальный датчик, чтобы определить наличие и степень воспаления по характеру отражаемых ультразвуковых волн.
- Компьютерная томография (КТ) придаточных пазух носа. Этот метод исследования относится к наиболее информативным. Серия снимков в трехмерном формате позволяет не только увидеть состояние синусов, но и оценить состояние прилегающих к ним зубов, чтобы выяснить риск развития одонтогенного гайморита. 5
При необходимости лор-врач выполняет пункцию гайморовой пазухи, чтобы провести бактериальный посев содержимого синуса на микрофлору и чувствительность к антибиотикам.
Важно! Если во время других исследований в полости носа определяются полипы и врач подозревает злокачественную природу новообразований, он может назначить проведение биопсии. Анализ ткани полипов необходим, чтобы выяснить их природу и убедиться в отсутствии опасностей для здоровья пациента.
Лечение гайморита
Самостоятельно избавиться от гайморита практически невозможно — хорошо поддается лечению только острый катаральный синусит, который появляется как осложнение простудного насморка. Во всех остальных случаях, особенно при гнойном воспалении, показана комплексная терапия заболевания.
Основные цели лечения синусита:
- борьба с инфекцией;
- устранение воспалительного процесса;
- улучшение оттока содержимого пазух;
- восстановление носового дыхания.4
При синуситах лечение в домашних условиях возможно только под постоянным контролем лор-врача и при отсутствии осложнений заболевания. Тяжелое течение синусита считается показанием к госпитализации, а также на стационарное лечение поступают пациенты, которым требуется хирургическое вмешательство.
Консервативная терапия

Лечение синусита начинают с помощью щадящих методик — приема медикаментов, промывания гайморовых пазух, физиопроцедур.
Лечение гайморита проводят следующими препаратами:
- Сосудосуживающие средства местного действия. Для устранения заложенности носа используют препараты, снимающие отек. Применять их можно только в указанной врачом дозировке, также запрещено превышать длительность курса лечения. Несоблюдение рекомендаций относительно сроков и дозировки приводит к привыканию и может стать причиной опасных осложнений.
- Средства, разжижающие слизь. Муколитики снижают вязкость и густоту слизистого секрета, благодаря чему улучшают выведение патологического содержимого из пазух носа. Прием этих препаратов облегчает носовое дыхание у пациентов.
- Спреи с противомикробным и иммуномодулирующим эффектом. Такие средства помогают бороться с инфекцией прямо в очаге воспаления — антисептические свойства препаратов устраняют патологические микроорганизмы.
- Глюкокортикостероиды местного применения. Эти препараты быстро и эффективно снимают воспаление, улучшая состояние слизистой околоносовых синусов.
- Препараты с противоаллергическим эффектом. Спреи местного действия и системные препараты с антигистаминным действием помогают устранить отек слизистой. Особенно показаны такие средства в случае аллергического воспаления.
- Нестероидные противовоспалительные средства (НПВС). Эти препараты оказывают жаропонижающий, обезболивающий, противовоспалительный эффект. Длительное применение НПВС также связано с серьезными осложнениями, поэтому важно точно придерживаться рекомендаций врачей.5
«Антибиотики бесполезны в большинстве случаев синуситов и гайморитов, так как обычно они вызываются вирусами. Бывает, что синусит (гайморит) начинается как вирусная инфекция и потом присоединяется бактериальный процесс. Но это занимает определенное время. Поэтому если симптомы синусита у вас менее 10 дней, антибиотики применять не надо, только если нет высокой температуры». Отрывок из книги к.м.н. Александра Мясникова «Энциклопедия доктора Мясникова о самом главном. Том 2».
При воспалении пазух носа бактериальной этиологии обязательно назначают антибиотики широкого спектра действия:
- амоксициллин в комбинации с клавулановой кислотой;
- цефалоспорины II—III поколения;
- макролиды;
- фторхинолоны.5
Важно! Начатый курс антибиотиков нельзя прекращать самостоятельно, даже если на фоне приема препаратов значительно улучшилось самочувствие. Недолеченный острый риносинусит может быстро перейти в хроническую форму. Но также нельзя самостоятельно принимать решение о приеме антибиотиков. Назначение этой группы препаратов и выбор конкретного средства должны быть обоснованными — нерациональное применение антибиотиков может значительно затруднить дальнейшее лечение заболевания. Лучшее решение при подозрении на бактериальный гайморит — провести бакпосев с определением чувствительности патогенной микрофлоры к антибиотикам.⁶
Также к методам консервативного лечения гайморитов относится ирригационная терапия — введение в носовую полость дезинфицирующих растворов, ферментов, растворов антибиотиков.
Успешно применяют следующие методы:
- Вакуумное перемещение жидкости по Проетцу. Этот способ промывания называют «кукушка», поскольку пациенту в течение процедуры нужно произносить звуки «ку-ку» — так лечебный раствор не проникает в дыхательные пути. Во время сеанса человек принимает положение лежа, затем в его носовые ходы вводят специальные мягкие катетеры. Через один из них подается лекарство, а с помощью второго выводится слизь и гной. Метод считается относительно безболезненным. Курс лечения — 5-7 дней.
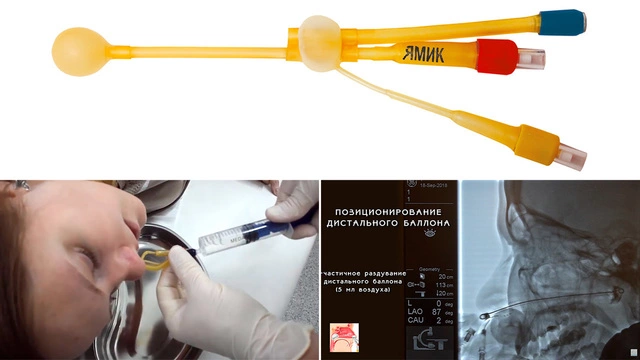
- Промывание с помощью синус-катетера ЯМИК (рис. 4). Длительность процедуры — примерно 20 минут, ее проводят под местным обезболиванием. Синус-катетер представляет собой систему баллонов и трубок, которые работают по принципу вакуума. Один катетер размещают в носовом ходе пациента, а второй – в носоглотке. После надувания баллончиков с помощью поршня шприца создают незначительное отрицательное давление. При возврате поршня в исходное положение давление возвращается к прежним значениям. В результате у пациентов с гайморитом улучшается отток отделяемого из пазух гноя. Курс лечения состоит из 8—10 процедур.
- Носовой «душ». Промывание пациенты проводят самостоятельно с помощью специальных систем и препаратов на основе морской воды.
Физиопроцедуры пациентам назначают на стадии выздоровления или в период отсутствия симптомов при хроническом течении заболевания.
Хороший эффект оказывает прогревание ультрафиолетовой лампой и ингаляции. Процедуры можно выполнять самостоятельно, согласно рекомендациям отоларинголога, но при условии, что гайморит протекает без повышения температуры.
Из аппаратной физиотерапии назначают:
- УВЧ на пазухи носа;
- УФО;
- лазерные методики;
- виброакустические процедуры;
- магнитотерапию;
- диатермию;
- ультрафонофорез с противовоспалительными препаратами.
Положительные результаты при комплексном лечении синуситов дает спелеотерапия – лечение при помощи микроклимата пещер и соляных шахт. Такой воздух наполнен углекислым газом, свободным от микроорганизмов, а высокое содержание соли оказывает антисептическое действие.
Прогревания: когда разрешены и как делать
К прогреваниям можно прибегнуть в период выздоровления, когда в пазухах нет больших скоплений гноя:
- Самый простой способ – прогревания с помощью соли, предварительно разогретой на сковороде и пересыпанной в тканевый мешочек. Солевую грелку прикладывают к переносице на 10-15 минут.
- Греть пазухи можно с помощью сваренных яиц, укутанных в платок или полотенце.
- Ингаляции в домашних условиях – это дыхание парами, исходящими от травяного настоя или свежесваренного картофеля. Долго дышать над паром не нужно, хватит и 15 минут.
- Прогревания синей лампой также можно делать дома.
Важно! Нельзя самостоятельно прогревать придаточные пазухи при остром гайморите: высокая температура только ускорит развитие гайморита и осложнит лечение. Также в этом периоде запрещено посещение бани и сауны.
Хирургическое лечение
К показаниям для оперативного лечения относится осложненное течение болезни, запущенная форма гайморита, наличие полипов в пазухах носа.
Пациенту могут назначить хирургические процедуры:
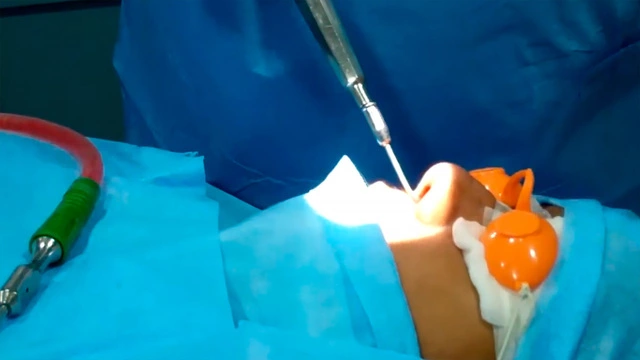
- Прокол гайморовой пазухи — пункция (рис. 5). Метод относится к малоинвазивным операциям. Показания для пункции: непроходимость каналов, большое количество гноя, развитие осложнений. Процедуру выполняют специальной иглой, которой удаляют содержимое пазухи, после чего синус промывают раствором антисептиков. По показаниям во время процедуры возможно введение лекарств с антибактериальным и противовоспалительным действием.
- Гайморотомия. В зависимости от показаний, состояния пациента и цели лечения проводят эндоскопическое или радикальное хирургическое проникновение в синус. В первом случае речь идет об операции, при которой в синус проникают через носовой ход пациента. Радикальную гайморотомию выполняют через рот — делают разрез слизистой оболочки и прокол костной ткани. Вскрытие придаточных пазух проводят под общим наркозом. Во время операции удаляют полипы, патологические ткани, гнойное содержимое, а также расширяют каналы между носовой полостью и гайморовой пазухой.7
При лечении хронического риносинусита также обращают внимание на устранение таких патологий, как дефекты носовой перегородки, болезни зубов, аденоиды, заболевания лор-органов.
Стоит ли делать прокол?
Врачи редко назначают инвазивные процедуры без явной необходимости. Но к настойчивому совету специалиста сделать пункцию гайморовой пазухи стоит прислушаться. В большинстве случаев операция проходит без осложнений, а рана заживает в течение недели. Пункция позволит врачу поставить более точный диагноз, быстрее очистить синус, удалить гной и ускорить излечение.
Профилактика гайморита
Для предупреждения заболевания или профилактики его перехода в хроническую форму пациентам необходимо следовать рекомендациям:
- Всегда завершать лечение простудных заболеваний и болезней лор-органов.
- Регулярно посещать стоматолога, соблюдать гигиену полости рта, своевременно лечить кариес и болезни десен.
- При склонности к аллергическим реакциям избегать контактов с аллергенами, обязательно посещать аллерголога-иммунолога и лор-врача для подбора адекватных антигистаминных препаратов, проходить процедуры сенсибилизации.
- Отказаться от контактов с людьми, у которых есть признаки инфекции, правильно пользоваться одноразовыми или многоразовыми масками и другими средствами индивидуальной защиты.
- Не злоупотреблять сосудосуживающими каплями, точно выполнять рекомендации врачей.
- Поддерживать водный баланс в организме, чтобы не допускать сухости слизистых оболочек носа и околоносовых пазух.
Также для профилактики гайморита важно укреплять иммунную защиту организма (рис. 9):
- Придерживаться правил здорового питания, включать в рацион большое количество свежих фруктов, овощей, ягод и принимать витаминные комплексы в осенне-зимний период.
- Поддерживать хорошую физическую форму, проводить время на свежем воздухе.
- Носить одежду по сезону, беречь себя от переохлаждений.
- Отказаться от курения и других вредных привычек.
- По возможности избегать стрессовых ситуаций.
Важно! Поскольку гайморит часто развивается на фоне простудных заболеваний, для профилактики воспаления в пазухах носа важно не пренебрегать лечением ОРЗ и не пытаться перенести болезнь на ногах.
Заключение
Человек может болеть гайморитом в любом возрасте. Несмотря на то что прогноз заболевания благоприятный, не стоит заниматься самолечением — это опасно из-за риска осложнений. При длительном течении простудных заболеваний и появлении первых признаков синусита следует незамедлительно обращаться к врачу. Своевременно и правильно назначенное лечение поможет быстро избавиться от неприятных симптомов гайморита, избежать перехода патологии в хроническую форму и предотвратить развитие опасных для здоровья последствий.
Источники
- Острый риносинусит. Фарматека. – 2018. – №КР3
- Хронический синусит (J32). МКБ-10
- Ah-See KW, Evans AS. Sinusitis and its management. BMJ. 2007;334(7589):358-361. doi:10.1136/bmj.39092.679722.BE
- Артюшкевич Александр Сергеевич (2019). ОДОНТОГЕННЫЙ ГАЙМОРИТ. ПРИЧИНЫ ВОЗНИКНОВЕНИЯ, ОСОБЕННОСТИ ЛЕЧЕНИЯ. Современная стоматология, (4 (77)), 10-12.
- Сединкин, А. А., Лучшева, Ю. В., Захарова, А. Ф., & Царапкин, Г. Ю. (2014). Адекватная комплексная терапия острого ринита и синусита. Медицинский совет, (1), 52-57.
- Егорова О. А. Применение амоксициллина/клавуланата в терапии ЛОР-инфекций. Фарматека. — 2007. — №17.
- Крюков, А. И., Туровский, А. Б., & Талалайко, Ю. В. (2010). Синусит: лекция для врачей общей практики. Лечебное дело, (4), 11-16.












