Что это такое?
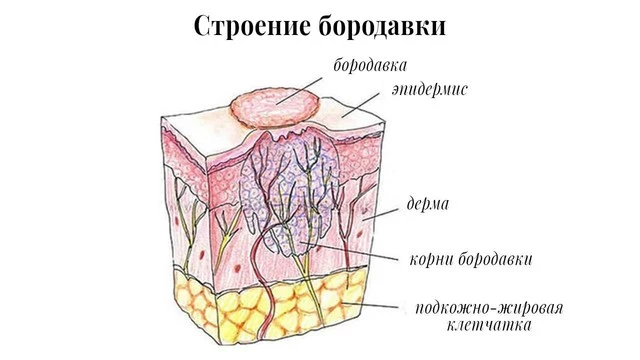
Аногенитальные бородавки – это разрастания, выступающие над поверхностью кожи или слизистых, которые появляются на половых органах или в области заднего прохода. Они образуются после заражения вирусом папилломы человека. Всего известно больше ста типов вируса, причем он также может вызывать и обычные бородавки. Они отличаются от аногенитальных расположением и образуются на коже ладоней, коленей, пальцев, выступают над ней, на ощупь являются уплотненными, могут срастаться.
Те типы вируса, которые вызывают появление аногенитальных бородавок, с раком шейки матки не связаны. Его в 70% случаев вызывает ряд других типов возбудителя. Тем не менее, такие новообразования требуют контроля и лечения у дерматолога или венеролога. Подробнее об – в нашей статье «Вирус папилломы человека».
Причины развития
Появление аногенитальных бородавок в 90% случаев происходит после инфицирования 6 или 11 типом ВПЧ. От момента заражения до разрастания новообразований на коже у мужчин в среднем проходит 11-12 месяцев, у женщин – 5-6 месяцев. Быстрый рост генитальных бородавок связывают с дефицитом иммунитета, беременностью. Частая мацерация кожи (ее набухание, сморщивание из-за долгого контакта с водой) может ускорять распространение новообразований.
Пути передачи
Заразиться вирусом папилломы человека могут и взрослые, и дети. У взрослых самый распространенный путь передачи – через половой акт. Заражение может происходить в результате контакта с пораженным участком кожи. Передача типов ВПЧ, вызывающих появление аногенитальных бородавок, также возможна при анальном сексе. Использование презервативов снижает риск инфицирования, но не исключает его полностью. В группе риска – люди, часто меняющие половых партнеров.
Важно! Заражение вирусом папилломы человека возможно даже от человека с бессимптомным течением болезни.
Дети заражаются ВПЧ несколькими путями. Если беременная женщина инфицирована, возможна передача вируса ребенку при родах. Пренатальная передача (до родов) происходит редко. Заражение также возможно при контакте с пораженными участками кожи.
Виды бородавок
ВПЧ может вызывать поражения кожи нескольких видов.
Остроконечные кондиломы
Выступающие над поверхностью кожи или слизистых новообразования. Могут состоять из узелков с петлеобразным строением, поверхность может быть пестрой. Их появление может сопровождаться дискомфортом, зудом (не во всех случаях). Кондиломы локализуются в области паха, промежности, анального отверстия, на половых органах;
Папулезные высыпания
Выглядят как сыпь, являются плоскими, почти не выступают над поверхностью кожи, локализованы также, как остроконечные кондиломы;
Пятна
Участки изменения цвета кожи или слизистых гениталий (появляются серовато-белые или красные пятна);
Бовеноидный папулез
Венерическое заболевание, которое сопровождается образованием множества узелков измененного цвета (бурого, серого, красного) на слизистой и коже половых органов. Позже такие узелки сливаются в крупные папулы;
Гигантская кондилома
Сливающиеся между собой папилломы (выглядят как небольшие бородавки), формирующие большой по площади очаг поражения.
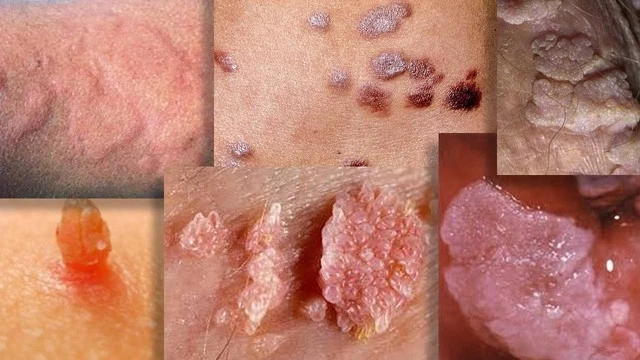
Появление бородавок и других новообразований при ВПЧ может сопровождаться дискомфортом и зудом. В редких случаях пораженные участки кожи могут растрескиваться, кровоточить и становиться болезненными.
Риски при беременности
У женщин, инфицированных вирусом папилломы человека, беременность может провоцировать появление аногенитальных бородавок, их разрастание. Вирус может спровоцировать прерывание беременности. Мать может передавать вирус ребенку в период беременности (редко), при родах (чаще), при последующих контактах. Для новорожденного ВПЧ опасен поражением дыхательных путей (развитие респираторного папилломатоза, нарушения дыхания, голосообразования).
Для снижения связанных с ВПЧ рисков при планировании беременности желательно проходить профилактическое обследование и лечение при выявлении вируса. Если беременность уже наступила, лечение выполняют до срока в 36 недель, используя лазерную или криодеструкцию, электрокоагуляцию, чтобы убрать новообразования. Если есть обширные поражения, рекомендовано оперативное родоразрешение, чтобы снизить риск заражения ребенка.
Диагностика
Обратиться за консультацией к врачу нужно, если на коже или слизистых половых органов, заднего прохода появляются новообразования, узелки, уплотнения, участки изменения цвета.
При осмотре врач оценит клинические проявления, осмотрит пораженные области.
Чтобы подтвердить и уточнить диагноз возможно проведение лабораторных анализов:
- ПЦР-диагностика с определением генотипа вируса, дополнительно возможно определение степени вирусной нагрузки. Биоматериал – мазок из влагалища, соскоб из уретры, цервикального канала.
- Морфологическое, цитологическое исследование для оценки риска появления онкологической патологии.
Тяжесть состояния оценивается по количеству новообразований, объему пораженных тканей при осмотре и лабораторно (определяют число копий ДНК ВПЧ в исследуемых образцах).
Важно! Аногенитальные бородавки лечат, используя деструктивные методы (криодеструкцию, лазерную деструкцию, электрокоагуляцию). В связи с этим перед лечением обязательно сдаются тесты на ВИЧ, гепатиты, сифилис.
Диагностика проводится специалистами кожно-венерологических отделений. Дополнительно могут потребоваться консультации профильных врачей:
- уролога, если новообразования локализованы внутри уретры;
- проктолога, если бородавки обширно разрастаются в области анального отверстия;
- акушера-гинеколога при планировании и ведении беременности;
- иммунолога (при рецидивах заболевания или иммунодефицитных состояниях).
Лечение
Основное направление лечения – деструкция аногенитальных бородавок. В 70-80% случаев после удаления новообразований они не появляются повторно. Для деструкции используется несколько методов.

Электрокоагуляция
Разрушение тканей новообразования под действием тока высокой частоты. Вокруг участка новообразования происходит объемное термическое поражение тканей (образование сухой корочки). После ее заживления на коже не остается следов воздействия.
Лазерная деструкция
Воздействие лазером на контролируемую глубину для удаления новообразования в четких границах. После разрушения тканей бородавки нет кровотечения, не нужно закрывать рану.
Криодеструкция
Разрушение и удаление новообразований с использованием жидкого азота. Под действием сверхнизкой температуры происходит мгновенная некротизация тканей с последующим отторжением и заживлением раны.
Радиохирургия
Предполагает генерацию радиоволны большой мощности, которая проходит через ткани новообразования, разрушая их.
Если область поражения слизистых или кожи обширна, возможно удаление новообразований хирургическим способом. При любом методе деструкции до процедуры выполняется дезинфекция пораженного участка, его обезболивание.
Также возможно использование химических и цитотоксических методов деструкции аногенитальных бородавок. Для этого применяются местные препараты, постепенно разрушающие ткани новообразований. Такое лечение требует осторожности и может проводиться только по назначению лечащего врача.
Важно! Попытки самостоятельно удалить аногенитальные бородавки могут быть опасными: можно травмировать здоровые ткани, занести инфекцию, спровоцировать разрастание новообразований. Если бородавка была сорвана случайно, нужно обработать место поражения антисептиком, остановить кровотечение, обратиться к врачу.
В дополнение к методам деструкции аногенитальных бородавок могут применяться местные иммуномодуляторы и неспецифические противовирусные препараты.
Профилактика
Для профилактики появления аногенитальных бородавок нужно снизить риск заражения ВПЧ. Для этого исключают случайные половые связи, используют барьерные методы защиты.
Обязательная часть профилактики – вакцинация:
- для женщин применяется двух-, четырех- или девятивалентная вакцина с однократной или двукратной ревакцинацией;
- для мужчин используется четырех- или девятивалентная вакцина.
Вакцинацию для защиты от заражения ВПЧ рекомендовано начинать в детском возрасте. Иммунизацию для девочек можно выполнять с 7 лет, для мальчиков – с 9 лет. Для девочек прививки против ВПЧ особенно важны из-за связанного с заражением вирусом рака шейки матки.
Заключение
Аногенитальные бородавки не опасны сами по себе, но являются симптомом вируса папилломы человека. Болезнь необходимо лечить и контролировать, обращаясь для этого в венерологические отделения или к дерматологам. Предупредить заражение ВПЧ можно с помощью своевременной вакцинации, которую можно проводить, начиная с детского возраста.
Источники
- А.А. Хрянин , С.В. Ключарёва, О.А. Бафталовская, Н.В. Лобзев, Е.Б. Перщетская. Современная терапия аногенитальных бородавок. Вестник дерматологии и венерологии – 2015 – №5 – с. 135-141
- Sheldon R. Morris, MD. Инфекция, вызванная вирусом папилломы человека (ВПЧ). // Справочник MSD – 2018
- Российское общество дерматологов и косметологов. Федеральные клинические рекомендации по ведению больных аногенитальными (венерическими) бородавками. // 2015












