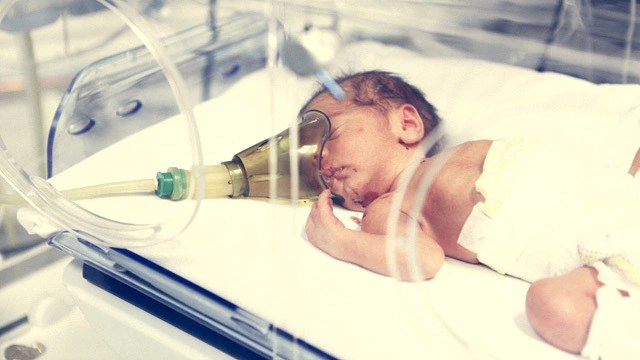
Респираторный дистресс-синдром (РДС) — одна из серьезных проблем, с которой приходится сталкиваться врачам, выхаживающим недоношенных младенцев. РДС — это заболевание новорожденных детей, проявляющееся развитием дыхательной недостаточности непосредственно или в течение нескольких часов после родов. Болезнь постепенно утяжеляется. Обычно ко 2-4 дню жизни определяется ее исход: постепенное выздоровление, либо гибель младенца.
Почему же легкие ребенка отказываются выполнять свои функции? Попробуем заглянуть в самую глубину этого жизненно важного органа и разобраться — что к чему.
Сурфактант
Наши легкие состоят из огромного количества маленьких мешочков — альвеол. Общая поверхность их сравнима с площадью футбольного поля. Можно представить, как плотно все это уложено в грудной клетке. Но для того, чтобы альвеолы выполняли свою основную функцию — газообмен — они должны находиться в расправленном состоянии. Предотвращает спадение альвеол специальная «смазка» — сурфактант. Название уникального вещества происходит от ангийских слов surface — поверхность и active — активный, то есть поверхностно-активный. Он уменьшает поверхностное натяжение внутренней, обращенной к воздуху, поверхности альвеол, не давай им спадаться во время выдоха.
Сурфактант — уникальный комплекс, состоящий из белков, углеводов и фосфолипидов. Синтез этого вещества осуществляется клетками эпителия, выстилающего альвеолы — альвеолоцитами. Помимо всего, эта «смазка» обладает целым рядом замечательных свойств — он участвует в обмене газов и жидкости через легочный барьер, в удалении инородных частиц с поверхности альвеол, защите стенки альвеол от окислителей и перекисей, в некоторой степени — и от механических повреждений.
Пока плод находится в матке, легкие его не функционируют, но, тем не менее, они потихоньку готовятся к будущему самостоятельному дыханию — на 23-й неделе развития альвеолоциты начинают синтезировать сурфактант. Оптимальное его количество — около 50 кубических миллиметров на квадратный метр поверхности легких — накапливается только к 36-й неделе. Однако далеко не все младенцы «досиживают» до этого срока и по разным причинам появляются на белый свет раньше положенных 38-42 недель. И вот тут начинаются проблемы.
Что происходит?
Недостаточно количество сурфактанта в легких недоношенного ребенка приводит к тому, что на выдохе лёгкие как бы захлопываются (спадаются) и ребёнку приходится при каждом вдохе их заново раздувать. Это требует больших затрат энергии, в результате силы новорожденного истощаются и развивается тяжёлая дыхательная недостаточность. В 1959 году американскими учеными М.Е. Avery и J. Mead была обнаружена недостаточность легочного сурфактанта у недоношенных новорожденных детей, страдающих респираторным дистресс-синдромом, таким образом и была установлена основная причина РДС. Частота развития РДС тем выше, чем меньше срок, на котором родился ребенок. Так, им страдают в среднем 60 процентов детей, родившихся при сроке беременности менее 28 недель, 15—20 процентов — при сроке 32—36 недель и всего 5 процентов — при сроке 37 недель и более.
Клиническая картина синдрома проявляется, прежде всего, симптомами дыхательной недостаточности, развивающимися, как правило, при рождении, или через 2-8 часов после родов — учащение дыхания, раздувание крыльев носа, втяжение межреберных промежутков, участие в акте дыхания вспомогательной дыхательной мускулатуры, развитие синюшности (цианоза). Из-за недостаточной вентиляции легких очень часто присоединяется вторичная инфекция, и пневмония у таких младенцев — отнюдь не редкость. Естественный процесс выздоровления начинается после 48-72 часов жизни, однако не у всех детей этот процесс идёт достаточно быстро — из-за развития упомянутых уже инфекционных осложнений.
При рациональном выхаживании и тщательном соблюдении протоколов лечения детей с РДС выживает до 90 процентов маленьких пациентов. Перенесенный респираторный дистресс-синдром в дальнейшем практически не отражается на состоянии здоровья детей.
Факторы риска
Сложно предсказать, разовьется у данного конкретного ребенка РДС или нет, однако ученым удалось выделить определенную группу риска. Предрасполагают к развитию синдрома сахарный диабет, инфекции и курение матери во время беременности у матери, роды путём кесарева сечения, рождение вторым из двойни, асфиксия в родах. Кроме того установлено, что мальчики страдают РДС чаще девочек. Профилактика развития РДС сводится к профилактике преждевременных родов.
Лечение
Диагностика респираторного дистресс-синдрома проводится в условиях роддома.
Основой лечения детей с РДС является техника «минимальных прикосновений», ребенок должен получать только абсолютно необходимые ему процедуры и манипуляции. Один из методов лечения синдрома — интенсивная дыхательная терапия, различные виды искусственной вентиляции легких (ИВЛ) .
Логично было бы предположить, что раз РДС вызывается недостатом сурфактанта, то и лечить синдром нужно введением этого вещества извне. Однако это сопряжено с таким количеством ограничений и сложностей, что активное использование препаратов искусственного сурфактанта началось только в конце 80-х — начале 90-х годов прошлого века. Сурфактантотерапия позволяет намного быстрее улучшить состояние ребенка. Однако эти препараты очень дороги, эффективность их применения высока только если они используются в первые несколько часов после рождения и для их использования необходимо наличие современного оборудования и квалифицированного медицинского персонала, так как существует большой риск развития тяжелых осложнений.
Источники
- Glaser K., Wright CJ. Indications for and Risks of Noninvasive Respiratory Support. // Neonatology - 2021 - Vol - NNULL - p.1-9; PMID:33902052
- Sirisangwon R., Phupong V. Vaginal Progesterone Supplementation in the Management of Preterm Labor: A Randomized Controlled Trial. // Matern Child Health J - 2021 - Vol - NNULL - p.; PMID:33900515
- Stomnaroska O., Kocovski G., Zdravkovski P., Ilievski B., Jovanovic R., Petrusevska G. Large Neck Teratoma in a Newborn with Respiratory Distress Syndrome. // Pril (Makedon Akad Nauk Umet Odd Med Nauki) - 2021 - Vol42 - N1 - p.105-108; PMID:33894120
- Picón-César MJ., Molina-Vega M., Suárez-Arana M., González-Mesa E., Sola-Moyano AP., Roldan-López R., Romero-Narbona F., Olveira-Fuster G., Tinahones FJ., González-Romero S. MeDiGes Study. Metformin versus insulin in gestational diabetes: Glycemic control, and obstetrical and perinatal outcomes. Randomized prospective trial. // Am J Obstet Gynecol - 2021 - Vol - NNULL - p.; PMID:33887240
- Pokutnaya D., Shirzadi MR., Salari E., Molaei G. Cutaneous Leishmaniasis during Pregnancy, Preterm Birth, and Neonatal Death: A Case Report. // Iran J Parasitol - 2021 - Vol15 - N4 - p.608-614; PMID:33884019
- Dell'Edera D., Allegretti A., Forte F., Dell'Edera RA., Dell'Edera MT., Epifania AA., Mercuri L., Catacchio CR., Mitidieri A., Simone F., Ventura M. 7q35q36.3 deletion and concomitant 20q13.2q13.33 duplication in a newborn: familiar case. // Eur Rev Med Pharmacol Sci - 2021 - Vol25 - N7 - p.2949-2957; PMID:33877658
- Paes LS., Carvalho FH., Araujo Júnior E., Feitosa HN. Assessment of morbidity and mortality in newborns with late prematurity: experience of a reference maternity in the northeast of Brazil. // Minerva Obstet Gynecol - 2021 - Vol - NNULL - p.; PMID:33876899
- Gunes AO., Karadag N., Cakir H., Toptan HH., Karatekin G. The Associations Between Lung Ultrasonography Scores in the First Day of Life and Clinical Outcomes. // J Ultrasound Med - 2021 - Vol - NNULL - p.; PMID:33871883
- Zuiki M., Kume R., Matsuura A., Mitsuno K., Kitamura K., Kanayama T., Komatsu H. Large difference between Enghoff and Bohr dead space in ventilated infants with hypoxemic respiratory failure. // Pediatr Pulmonol - 2021 - Vol - NNULL - p.; PMID:33866691
- Bartal MF., Ward C., Blackwell SC., Ashby Cornthwaite JA., Zhang C., Refuerzo JS., Pedroza C., Lee KH., Chauhan SP., Sibai BM. Detemir versus Neutral Protamine Hagedorn Insulin for Diabetes Mellitus in Pregnancy: A Comparative-Effectiveness, Randomized Controlled Trial. // Am J Obstet Gynecol - 2021 - Vol - NNULL - p.; PMID:33865836