Вульгарные угри, вариантом которых являются комедоны, очень распространенное заболевание. Согласно статистическим данным, они наблюдаются у 69,9 % девочек и 73,6 % мальчиков в возрасте 9-12 лет¹. Основную группу больных составляют подростки в периоде полового созревания — от 11 до 16 лет. Однако в некоторых случаях комедоны возникают в возрасте 20-24 лет. В более старшем возрасте они наблюдаются редко из-за естественного снижения продукции кожного сала.
Причины появления комедонов
В большинстве случаев комедоны возникают в результате неправильного или недостаточного ухода за кожей, из-за чего на ее поверхности скапливается кожное сало, пыль, бактерии и кристаллы солей пота. Способствовать их появлению может косметика на основе жиров, чрезмерное нанесение косметических средств и грима, несмытый на ночь макияж. К провоцирующим факторам также относится слишком частое применение очищающих средств (различных скрабов, лосьонов) для кожи.
Патогенез
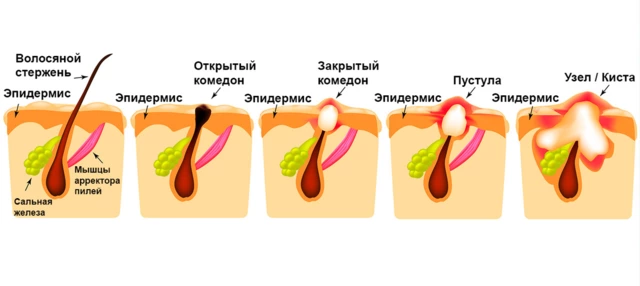
Комедоны возникают в результате избыточного синтеза кожного сала и нарушения процесса кератинизации — формирования и отшелушивания клеток рогового слоя кожи. В результате в области устья волосяных фолликулов образуются характерные пробки, которые их заполняют. Таким образом себум теряет возможность выйти из фолликула и начинает в нем скапливаться, образуя кисты.
Нарушается и выведение токсинов через поры кожи. Они взаимодействуют с кожным салом, образуя густую, клееобразную массу. Смесь токсинов, себума, частично выходящих из суженого устья фолликула, а также кожных бактерий и пыли под действием кислорода становится темной. Это проявляется образованием на коже черных точек. При полном перекрытии устья фолликул сильно увеличивается в объеме, что приводит к формированию белого узелка.
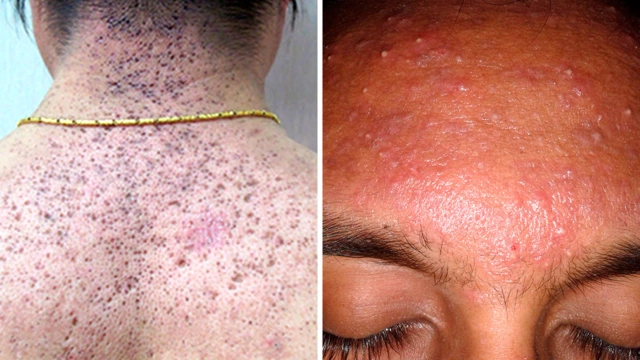
Классификация комедонов
В клинической практике комедоны разделяют на 2 вида:
- Открытые. Представляют собой пробки из кожного сала и клеток кожи, которые перекрывают вход в волосяной фолликул. Окисляясь при контакте с воздухом, становятся черными, из-за чего внешне имеют вид черных точек диаметром 0,5-1,0 мм.
- Закрытые. Закупоренные волосяные фолликулы, которые из-за накопленного в них секрета расширяются, образуя небольшие кисты. На коже имеют вид узелков порядка 1 мм в диаметре белого или красноватого цвета.
Поскольку комедоны являются одним из проявлений акне, в клинической практике для оценки поражения кожи используется классификация Американской академии дерматологии. Она включает 4 степени тяжести заболевания:
- I степень. Наличие комедонов и до десяти папул — небольших розовых пузырьков, иногда с черной точкой в центре.
- II степень. Сочетание комедонов и папул, с появлением не более 5 гнойничков — пустул.
- III степень. Комбинация комедонов и папуло-пустулезной сыпи. При этом на коже возникает не более пяти узлов.
- IV степень. Выраженное воспаление кожи с образованием болезненных узлов и кист.
Также для оценки степени тяжести поражения комедонами может применяться шкала Кука², оценивающая выраженность патологического процесса в баллах:
- 0 баллов. Наличие нескольких небольших комедонов или папул, которые заметны только при внимательном рассмотрении.
- 2 балла. На коже присутствуют 1-2 открытых или 20-30 закрытых комедонов. При этом до ¼ поверхности кожи лица покрыто небольшими папулами в общем количестве до 6-12 штук.
- 4 балла. На более чем ½ кожи лица отмечаются небольшие папулы или комедоны. Также может быть несколько пустул и больших выступающих над поверхностью кожи комедонов.
- 6 баллов. Порядка ¾ лица покрыто папулами и/или большими открытыми комедонами, которые сочетаются с множеством пустул.
- 8 баллов. Кожные высыпания располагаются почти на всей поверхности лица, возникают большие пустулы.
Симптомы комедонов
Ранними признаками появления комедонов является огрубение кожи и визуально заметное расширение пор, что часто сочетается с повышенной жирностью и склонностью к шелушению. При этом часто изменяется цвет кожи — она может приобретать сероватый или зеленоватый оттенок.
Далее формируются непосредственно комедоны. Внешне, в зависимости от вида, они представляют собой черные точки или белые узелки. Последние несколько выступают над уровнем кожи и склонны к воспалению, что приводит к покраснению кожи и умеренной болезненности при прикосновении.
Чаще всего комедоны располагаются на коже лица, верхней части грудной клетки и на спине. Количество зависит от индивидуальных особенностей организма, сопутствующих заболеваний и может колебаться от 3-7 до 100-150 штук.
Факторы риска
Помимо основных причин существует целый ряд факторов, которые повышают риск развития комедонов. К наиболее значимым относятся:
- Наследственная предрасположенность.
- Частые стрессы и эмоциональное перенапряжение, недосыпание.
- Естественные колебания гормонального фона, в том числе — в период полового созревания, перехода в менопаузу.
- Эндокринные заболевания: гипертиреоз, сахарный диабет 1 и 2 типа, синдром поликистозных яичников, гиперандрогения.
- Неправильное питание: избыточное потребление мучных и кондитерских изделий, цельномолочных продуктов, жирной и жареной пищи.
- Курение и чрезмерное употребление алкогольных напитков.
- Патологии желудочно-кишечного тракта: гастрит, язвенная болезнь желудка и двенадцатиперстной кишки, дисбактериоз.
- Трение или давление на кожу, например, использование мобильных телефонов, шлемов, плотных воротников и рюкзаков.
Беременность и начало менопаузы
Один из важных пусковых факторов для комедонов — гормональный дисбаланс. Довольно часто это связано с изменением соотношения между мужскими и женскими половыми гормонами (андрогенами и эстрогенами). Естественная гормональная перестройка организма, например, происходит во время беременности и в начале менопаузы.
Сальные железы также являются частью эндокринной системы и контролируются андрогенными рецепторами. За синтез кожного сала отвечают именно стероидные половые гормоны (дигидротестостерон). В результате резких колебаний соотношения уровня андрогенов и эстрогенов стимулируется синтез себума, а также усиливается деление клеток рогового слоя кожи, что часто приводит к образованию комедонов.
Осложнения комедонов
При длительном воздействии пусковых факторов, а также неправильном лечении комедоны могут приводить к различным дерматологическим осложнениям. Наиболее частыми среди них являются:
- Остиофолликулит. Воспаление волосяного фолликула или сальной железы. Внешне напоминает подкожный узел. При этом кожа над фурункулом истончается, становится синюшной, а в центре появляется белая точка — гнойный стержень.
- Внутрикожные кисты. Представляют собой подкожное полостное образование и является результатом гнойного расплавления воспаленных комедонов. После заживления оставляют грубый соединительнотканный рубец.
Можно ли выдавливать комедоны?
Несмотря на то, что одним из вариантов лечения этой патологии является чистка лица с механическим удалением комедонов, нельзя их выдавливать самостоятельно. Возможны осложнения:
- Поствоспалительная эритема. Покраснение кожи, остаточное явление после воспалительных поражений кожи. Возникает в результате поражения местных кровеносных сосудов или при сильном надавливании на кожу, в том числе — при попытках самостоятельно выдавить комедон.
- Пиодермии. При собственноручном выдаливании комедональной сыпи существует большой риск занесения инфекции (патогенных стафилококков и стрептококков) в поврежденные фолликулы. Помимо остиофолликулита такие действия могут спровоцировать появление фурункула, карбункула, различных форм импетиго и других вариантов пиодермий.
- Рубцы. Грубое механическое воздействие на комедоны, в особенности на закрытые формы, часто приводит к глубокому поражению кожи и образованию стойких соединительнотканных рубцов, которые имеют вид розовых или беловатых полос или пятен.
Диагностика комедонов
Диагноз устанавливается путем внешнего осмотра пораженных участков кожи врачом-дерматологом. При необходимости проводится дерматоскопия — осмотр при помощи увеличительных стекол дерматоскопа.
Также важную роль играет опрос пациента, помогающий выявить имеющиеся факторы риска и сопутствующие заболевания. При наличии последних дополнительно могут назначаться консультации смежных специалистов (например, эндокринолога), лабораторные или инструментальные исследования.
Дифференциальная диагностика комедонов проводится с другими заболеваниями кожи, которые могут иметь схожие проявления. К таковым относятся:
- Гиперплазия сальных желез.
- Бородавки.
- Милиумы.
Лечение комедонов
Терапия должна быть комплексной. Это подразумевает лечение не только поражений кожи, но и устранение причины их появления, например, назначение гормональной терапии при эндокринных патологиях. Борьба непосредственно с комедонами включает в себя использование медикаментозных средств и механическое удаление угрей.
Медикаментозная терапия
Эффективным методом лечения комедонов является применение комедонолитиков (ретинол, ретиноевая кислота, цинк, салициловая кислота). Это медикаментозные средства, которые способны предотвратить перекрытие волосяных протоков, нормализуя рост клеток кожи и выделение кожного сала.
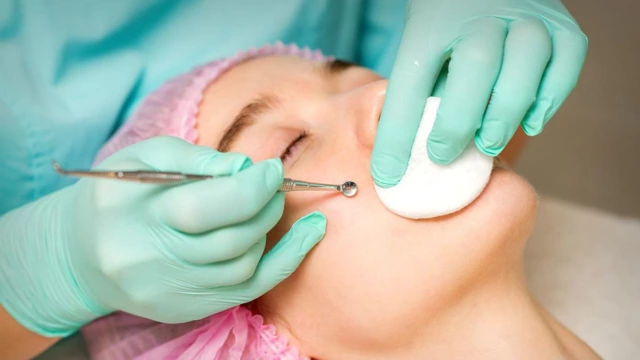
Механическое удаление комедонов
Дерматолог или косметолог может удалить комедоны механическим путем. При этом используется ложка Уно или игла Видаля. В качестве предварительной подготовки может проводиться очищение кожи — химический пилинг и микродермабразия. Их цель — удалить с поверхности кожи частички пыли, бактерии и себум, тем самым предотвратив развитие осложнений. После процедуры на кожу наносятся специальные косметические средства с антикомедогенными свойствами.
Применяются и другие методы очистки кожи:
- Дезинкрустация. Заключается в удалении комедонов при помощи слабых разрядов тока.
- Ультразвуковая чистка. Методика основывается на применении ультразвуковых волн, которые мягко очищают поры. Помогает улучшить и общее состояние кожи.
- Вакуумная чистка. Суть методики заключается в извлечении пробок при помощи вакуума.
Альтернативная терапия
В борьбе с комедонами, в особенности на фоне акне, эффективным дополнением к основному лечению могут быть следующие натуральные средства³:
Масло чайного дерева. Гели, содержащие не менее 5% масла чайного дерева, могут быть такими же эффективными, как лосьоны на основе перекиси бензоила. Возможные побочные эффекты включают незначительный зуд, жжение, покраснение и сухость кожи.
Пивные дрожжи. При приеме внутрь штамм пивных дрожжей под названием Hansen CBS может помочь уменьшить прыщи. Распространенным побочным эффектом является повышенное газообразование в кишечнике (метеоризм).
Особенности питания и ухода за кожей
Коррекция питания при комедонах подразумевает исключение из рациона продуктов, которые усиливают выработку кожного сала. В первую очередь это продукты с высоким гликемическим индексом или быстрые углеводы. К таким относятся:
- Кондитерские изделия.
- Шоколад.
- Белые хлеб и сдоба.
- Сладкие газированные напитки.
- Молочные и кисломолочные изделия: молоко, кефир, йогурт, ряженка, творог, сыр.
- Трансжиры: фаст-фуд и полуфабрикаты.
- Алкоголь, кофе.
Почему комедоны «любят» сладкоежек?
Потребление большого количества кондитерских изделий связано с резким повышением уровня глюкозы крови, что влечет за собой ответное усиление выработки инсулина поджелудочной железой. Гормон инсулин принимает участие в активировании андрогенных рецепторов сальных желез, параллельно повышая уровень дигидротестостерона. В результате усиливается выработка кожного сала, что является одним из провоцирующих факторов появления комедонов. Также резкому повышению уровня глюкозы и инсулина способствуют цельномолочные и рафинированные продукты.

Отметим и ряд продуктов, которые могут способствовать более быстрому очищению кожи и профилактике появления новых комедонов. В этот список входят:
- Продукты, богатые цинком: куриная и говяжья печень, отварной говяжий язык, ростбиф, тыквенные и арбузные семечки, кедровые орехи.
- Жирные сорта морской рыбы, богатые омега-3 жирными кислотами: скумбрия, тунец, сардины, лосось, печень трески.
- Овощи и ягоды: морковь, облепиха, петрушка, сельдерей, малина, черника, черная смородина.
Уход за проблемной кожей в домашних условиях должен проходить с учетом следующих советов и рекомендаций:
- Регулярное очищение кожи специальными средствами при ее повышенной жирности. При этом косметические средства не должны пениться, содержать спирт и поверхностно-активные вещества. Также для дополнительной очистки и увлажнения можно использовать тоники с комедонолитиками в составе.
- При использовании кремов следует отдавать предпочтение средствам с более жидкой текстурой, без интенсивных жирных компонентов.
- Применение пилингов и полирующих средств. Эти процедуры и препараты позволяют поддержать эффекты проведенного лечения в домашних условиях. При этом следует выбирать средства с низкой концентрацией активных компонентов и избегать жестких скрабов.
Голливудские секреты
К проблемам с кожей склонны многие, в том числе, известные на весь мир люди. Они используют разные подходы для борьбы с угрями и комедонами. Например, Меган Фокс делает кислородные и восстанавливающие маски для лица и ежедневно очищает кожу утром и вечером. Кэмерон Диас отказалась от фаст-фуда, а Рианна — от алкогольных напитков (эти продукты провоцируют появление угревой сыпи). Виктория Бекхэм каждый день ест лосось, Скарлетт Йоханссон раз в неделю моет кисточки для макияжа и никогда не ложится спать с макияжем на лице.
Профилактика
Предотвратить появление новых комедонов можно, обратив внимание на следующие профилактические рекомендаци :
- Не выдавливать элементы какой-либо кожной сыпи самостоятельно.
- Соблюдать правила личной гигиены и ухода за кожей.
- Отказаться от чрезмерного использования косметики, избегать применения косметологических средств низкого качества.
- Нормализовать питание, избегать продуктов, которые способствуют усилению выработки кожного сала.
- Избегать стрессов, переутомления, недосыпания.
- Отказаться от вредных привычек: табакокурения, злоупотребления алкоголем.
- Своевременно лечить эндокринные и соматические заболевания.
- Регулярно посещать дерматолога или косметолога, чтобы вовремя выявить изменения кожи и провести их коррекцию.
Заключение
Комедоны — это очень распространенная дерматологическая проблема, которая требует соответствующего внимания. Несмотря на то что в большинстве случаев она решается по мере взросления человека и стабилизации его гормонального состояния, неправильный подход к лечению может привести к стойким косметическим дефектам и другим осложнениям.
Источники
- Barinova A.N. Etiology, pathogenesis, classification and clinical picture of acne vulgaris. Modern view of the problem // Russian Family Doctor. - 2018. - Vol. 22. - N. 3. - P. 14-22
- Adityan B. et al. Scoring systems in acne vulgaris //Indian Journal of Dermatology, Venereology and Leprology. – 2009. – Т. 75. – №. 3. – С. 323.
- Acne. Mayo Clinic.












