Общая информация о воспалении легких
Пневмония относится к группе острых респираторных инфекций. На сегодняшний день среди специалистов идут споры по поводу того, может ли воспаление легких иметь неинфекционное происхождение. Большинство пульмонологов предпочитает относить заболевание к инфекционным. Но что если процесс обусловлен неинфекционными причинами (например, вдыханием токсических веществ)?
В рамках компромисса врачи пришли к решению называть инфекционные воспалительные процессы в легочной ткани пневмонией. Аналогичные же патологии неинфекционного происхождения чаще называют пневомнитами.
Для пневмонии характерно вовлечение в воспалительный процесс альвеол – структурных единиц легочной ткани, представляющих собой образования в виде небольших пузырьков, которые принимают непосредственное участие в акте дыхания за счет наполнения воздухом. При пневмонии альвеолы заполняются экссудатом (жидкостью, образующейся в результате воспалительных процессов) и гноем, в результате чего дыхание пациента затрудняется.
Причины пневмонии
Главный предрасполагающий фактор — ослабление естественного иммунитета. Этому, как правило, способствует переохлаждение, недостаток витаминов в рационе, физические перегрузки, нервные стрессы, неблагоприятные экологические условия.
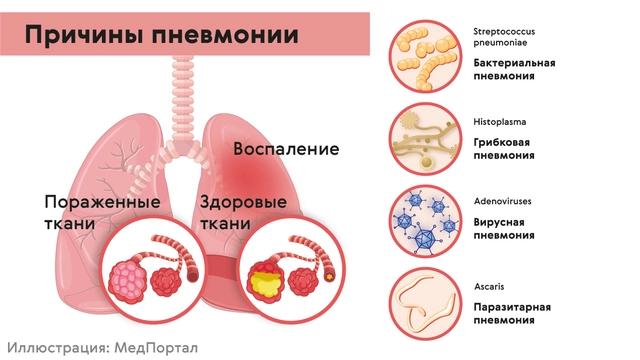
Ослабление защитных сил организма, в свою очередь, способствует росту активности вредоносных микроорганизмов. Существует более ста разновидностей возбудителей пневмонии. Чаще всего это энтеробактерии, пневмококки, золотистый стафилококк и гемофильная палочка.
Классификация
В клинической практике применяется множество классификаций – в этом отношении многое зависит от специалистов и их подхода к работе. Например, существует классификация по происхождению:
1. Внебольничная. Этот вид воспаления легких развивается либо вне лечебного учреждения, либо в течение двух суток после госпитализации. Внебольничная пневмония широко распространена в крупных городах с большой плотностью населения.
2. Внутрибольничная (нозомикальная). Этот вид воспаления легких развивается у пациентов, проходящих лечение в стационаре. Главным критерием считается развитие пневмонии не ранее, чем на третьи сутки пребывания пациента в лечебном учреждении – это помогает исключить вероятность того, что на момент поступления болезнь была в фазе инкубационного периода.
Больше всего внутрибольничной пневмонии подвержены пациенты с ослабленным иммунитетом, проходящие процедуру искусственной вентиляции легких. Распространенность внутрибольничной пневмонии составляет в среднем 20% от общего числа больничных инфекций.
3. Аспирационная. Развитию этого вида пневмонии способствует попадание в дыхательные пути инородных тел или рвотных масс – вместе с ними в организм попадают и патогенные микроорганизмы. К наиболее распространенным факторам риска заражения аспирационной пневмонией относят общую анестезию, сильное алкогольное опьянение и передозировку психоактивных препаратов – все это приводит к аспирации рвотных масс в бессознательном состоянии.
4. Пневмония, обусловленная дефицитом иммунитета. Как мы уже знаем, воспаление легких возникает именно по причине снижения защитных сил организма, однако в данном случае предполагается наличие у пациента тяжелых иммунодефицитных состояний – как врожденных, так и приобретенных (например, ВИЧ или применение подавляющих иммунитет препаратов).
Классификация по клинико-морфологическим признакам:
- Очаговая (бронхопневмония). Локализация воспалительного процесса сосредоточена на определенном участке легочной ткани.
- Долевая (крупозная). Воспаляется одна или несколько долей легкого. Обычно при этом патологический процесс распространяется и на плевру.
- Двухсторонняя (двусторонняя). Поражаются оба легких, при этом воспалительный процесс на каждом из них может локализоваться в одном или нескольких очагах, а может поражать и целые доли.
Классификация по степени тяжести:
- Легкая. Температура тела не превышает 38 С, сознание пациента ясное, поражения легочной ткани — в пределах одной доли. Частота дыхательных движений (ЧДД) не превышает 25 в минуту, пульс – не выше 90 ударов в минуту. Цианоз (посинение кожи) отсутствует.
- Средняя. Температура в пределах 39 С, возможны незначительные изменения в сознании (легкая заторможенность или эйфория). ЧДД – до 30 /мин., пульс – до 100 / мин. Умеренный цианоз. Может поражаться как целая доля легкого, так и 1-2 участка с обеих сторон.
- Тяжелая. Температура достигает 40 С, сознание угнетенное, может развиваться сопор (неестественно глубокий сон, прекоматозное состояние). ЧДД – до 35 / мин., пульс – до 110 / мин. Выраженный цианоз. Поражается две доли одного легкого либо оба одновременно.
- Крайне тяжелая. Температура превышает 40 С, сопор переходит в кому. ЧДД – более 35/ мин., пульс – выше 110 / мин. Обширные двусторонние поражения легочной ткани, сопровождающиеся гнойно-деструктивным процессом. Резко выраженный цианоз.
Классификация по локализации и распространенности:
- Сегментарная. Напоминаем, что левое легкое состоит из двух долей, а правое – из трех. В свою очередь, эти доли подразделяются на бронхолегочные сегменты – всего их насчитывается десять. И когда один или несколько таких сегментов воспаляется, говорят о сегментарной форме пневмонии. При этом в диагнозе указывают номер пораженного сегмента. Для этой формы характерно острое начало, выраженная лихорадка и болевые ощущения в груди.
- Долевая. Этот вид пневмонии входит также в классификацию по клинико-морфологическим признакам. Характерно поражение одной или нескольких долей легкого с вовлечением плевры (пленки, покрывающей легкие и поверхность внутри грудной клетки). В диагнозе указывается, какая именно доля поражена.
- Тотальная. В данном случае воспалительный процесс затрагивает как одно, так и оба легких целиком. Эта форма пневмонии отличается тяжелым течением и требует госпитализации.
Существует также классификация по возбудителю болезни. В ней указывается латинское название микроорганизма, вызвавшего патологический процесс (например, «пневмония, вызванная гемофильной палочкой — Haemophilus influenzae»).
Симптомы заболевания
В зависимости от формы пневмонии ее клинические проявления могут иметь минимальные отличия, но основные симптомы таковы:
- повышение температуры тела в среднем до 38,5 С;
- спутанность сознания (при легкой форме этот симптом может отсутствовать);
- озноб, ломота в суставах и мышцах;
- общая слабость, ощущение «ватных ног»;
- тошнота, рвота, снижение аппетита;
- повышенная потливость;
- цианоз (посинение кожи);
- учащенное сердцебиение;
- пониженное артериальное давление;
- одышка и учащенные дыхательные движения;
- кашель (в зависимости от формы может быть как сухим, так и с мокротой).
При появлении у больного температуры выше 39 С, затрудненного дыхания и спутанности сознания необходимо вызвать скорую помощь.
Температура при пневмонии
При воспалении легких температурные показатели варьируются в зависимости от степени тяжести заболевания. При легкой форме это 37-38 С, при средней – 38-39 С, а при тяжелых формах температура может превышать 40 С.
Пневмония также может протекать без повышения температуры, однако это не означает, что течение ничем не осложнено и его не нужно опасаться. Напротив, если рентген показывает наличие воспалительных очагов в легких, а температура у больного отсутствует, это означает, что организм ослаблен настолько, что не может обеспечить адекватный иммунный ответ. Иными словами, борьба с болезнетворными микроорганизмами в этом случае не происходит.
Бессимптомная пневмония
Эту форму пневмонии также называют скрытой. При бессимптомном воспалении легких такие характерные проявления, как высокая температура, кашель и боль в груди могут отсутствовать или иметь слабую выраженность. Однако при этом больной жалуется на чувство озноба при нормальных показаниях температуры, слабость и одышку (обычно с затруднением вдоха). Часто бессимптомная пневмония определяется случайно во время рентгенологического исследования.
К вечеру температура может достигать низких субфебрильных значений (то есть в пределах 37,5 С). Также следует обратить внимание на цвет кожи: может наблюдаться как болезненный румянец, так и побледнение, нередко переходящее в цианоз.
Чаще всего эта форма отмечается у детей младше трех лет, а также у людей с ослабленным иммунитетом (в том числе – за счет курения и употребления алкоголя).
У маленьких детей скрытая пневмония может проявляться в виде неспецифических (то есть характерных не только для этой болезни) симптомов: плаксивость, ухудшение аппетита, плохой сон, снижение активности. В подобных случаях лучше не пускать дело на самотек и обратиться к врачу.
Стадии пневмонии
При воспалении легких выделяют четыре стадии, каждая из которых имеет свои отличительные особенности:
- Прилив. Воспалительные процессы распространяются на небольшие участки легочной ткани. Альвеолы частично заполнены экссудатом, одышка умеренная. Легочные капилляры расширены, отмечается умеренная гиперемия (покраснение) тканей легких. Эта стадия длится 1-3 дня и при своевременно начатом лечении не дает осложнений.
- Красное опеченение. Свое название эта стадия получила из-за того, что гиперемия легких значительно усиливается – по цвету они начинают напоминать печень. Это происходит за счет того, что в альвеолы, частично заполненные экссудативной жидкостью, начинает поступать фибрин (белок, принимающий участие в свертывании крови). Одновременно усиливается и одышка, появляются боли в груди и сильный кашель. Как правило, температура достигает фебрильных значений (выше 38 С), у мокроты при этом светло-коричневый цвет.
- Серое опеченение. Наступает через два-три дня после стадии красного опеченения. Легкие приобретают серовато-коричневый или желтый цвет из-за распада эритроцитов и скопления лейкоцитов в альвеолах. У больного отмечается обильное отхождение мокроты (нередко с гнойными примесями).
- Стадия разрешения. Экссудат подвергается прогрессирующему ферментативному перевариванию и выводится из альвеол с лимфотоком. Легкие очищаются от токсических продуктов жизнедеятельности патогенных микроорганизмов, воздушность альвеол восстанавливается. Самочувствие больного значительно улучшается – восстанавливается нормальное дыхание, уменьшается кашель и снижается температура.
Диагностика
Диагностические мероприятия при подозрении на воспаление легких традиционно начинаются со сбора жалоб пациента. Врач поинтересуется, есть ли у пациента одышка, боли в груди, отделяемое при кашле и т.д. Затем проводится аускультация – при помощи фонендоскопа врач выслушивает шумы и обращает особое внимание на изменение глубины дыхания. При пневмонии обычно прослушиваются посторонние шумы в легких (так называемые мелкопузырчатые хрипы), а воспаленная сторона может отставать во время дыхательных движений. Также проводится перкуссия – специалист пальцами простукивает проекции разных сегментов легких, определяя очаги воспаления по изменению характера звука.
Далее проводится лабораторная и аппаратная диагностика:
- рентген легких;
- анализ мокроты;
- анализ мочи.
В случае подозрений на осложнения (например, плеврит или абсцесс легкого) назначаются дополнительные диагностические исследования:
- бронхоскопия;
- КТ или МРТ;
- УЗИ сердца;
- биохимическое исследование крови.
Какой врач лечит заболевание
При подозрении на воспаление легких следует обратиться к терапевту. Если после лабораторных и аппаратных исследований предварительный диагноз подтверждается, в дальнейшем пациента будет вести узкоспециализированный специалист – пульмонолог. При возникновении осложнений к лечению могут подключаться и другие специалисты – все зависит от того, какую систему затронут эти осложнения.
Методы лечения
При лечении любого заболевания важно воздействовать в первую очередь на причину, то есть на возбудителя – с этой целью применяются антибиотики. Большое значение имеет также симптоматическое лечение, направленное на устранение последствий воспаления легких.
Антибиотикотерапия
Прогноз выздоровления во многом зависит от своевременности назначения этиотропной терапии, то есть антибактериальных препаратов – их прием следует начинать не позднее 8 часов после подтверждения диагноза.
Самостоятельно принимать антибиотики при подозрении на пневмонию нельзя – это может лишь усугубить ситуацию.
Подбором подходящей группы антибактериальных препаратов занимается только лечащий врач, опираясь на данные бактериологических посевов и сопутствующих заболеваний пациента.
Наиболее распространенные группы антибиотиков, применяемых при лечении пневмонии:
- пенициллины;
- тетрациклины;
- макролиды;
- респираторные фторхинолоны;
- цефалоспорины.
В среднем курс лечения длится 10 дней. В редких случаях (при наличии осложнений) он может увеличиваться до 2-3 недель.
Симптоматическая терапия
При пневмонии симптоматическое лечение направлено в первую очередь на снижение интоксикации организма и улучшение дыхательной функции. Применяют препараты следующих групп:
- Регидратирующие средства (калия хлорид + кальция хлорид + натрия хлорид) — чтобы снять интоксикацию.
- Десенсибилизирующие (кетотифен) – чтобы устранить аллергические реакции.
- Муколитики (амброксол) — чтобы способствовать разжижению и выведению мокроты.
- Бронхолитики (ксантины) — чтобы устранить бронхоспазм.
- Глюкокортикостероиды (преднизолон) – применяют при инфекционно-токсическом шоке и дыхательной недостаточности.
Дополнительно применяется физиотерапия (прогревания парафином, ЛФК, ультрафиолетовое облучение). Также применяется респираторная поддержка – кислородотерапия и искусственная вентиляция легких (ИВЛ).
Факторы риска
К группе риска можно отнести любого человека с ослабленным иммунитетом, однако в первую очередь сюда входят:
- пожилые люди;
- пациенты с хроническими заболеваниями органов дыхания и пороками развития легких;
- лица с предрасположенностью к заболеваниям сердечно-сосудистой системы;
- дети грудного возраста;
- пациенты с иммунодефицитными состояниями (ВИЧ, онкология, химиотерапия).
Показания при заболевании
Продолжительность выздоровления будет во многом зависеть от того, насколько добросовестно пациент выполняет предписания врача. При пневмонии больному показано соблюдение постельного режима, прием большого количества жидкости для естественной детоксикации и разжижения мокроты, а также щадящая диета с ограничением жирных, острых и жареных продуктов.
Противопоказания при заболевании
При пневмонии противопоказаны физические нагрузки. Обычно в подобных обстоятельствах пациент и сам не стремится к тяжелой физической работе, однако бывают и исключения из правил (например, при бессимптомном течении или у так называемых трудоголиков, предпочитающих переносить болезнь на ногах).
Во время курса антибиотиков нельзя принимать алкоголь – в противном случае может серьезно пострадать печень, а интоксикация организма многократно усилится. Также противопоказано прерывать курс антибиотиков самовольно при первых признаках улучшения состояния.
Осложнения при пневмонии
Возникающие при воспалении легких осложнения условно делятся не две группы:
- Легочные (острая дыхательная недостаточность, бронхоспазм, респираторный дистресс-синдром, легочные кровотечения, абсцесс легких).
- Внелегочные (различные заболевания сердца, почек, сепсис, менингит, синусит, инфекционно-токсический шок).
Профилактика пневмонии
Важно избегать переохлаждения, нервных стрессов, недосыпа и других факторов, ослабляющих иммунитет. Также необходимо избегать контакта с больными. Если заболел кто-то из членов семьи, при контакте целесообразно носить медицинскую маску.
Также в рамках профилактики проводится вакцинация от пневмонии. В первую очередь она актуальна для пожилых людей и лиц с ослабленным иммунитетом. Оптимальное время начала вакцинации — первая половина ноября.
Заключение
Как правило, для пневмонии характерно острое начало – быстрый рост температуры до 38 С и выше, затрудненное дыхание, кашель и боли в груди. При возникновении таких симптомов важно как можно быстрее обратиться за медицинской помощью, поскольку от этого во многом зависит прогноз. Основная роль в лечении отводится антибиотикам, которые подбирает врач, исходя из результатов лабораторной диагностики.
Источники
- Министерство Здравоохранения Российской Федерации // Внебольничная пневмония у взрослых - клинические рекомендации
- Т.В. Бараховская // Пневмонии
- В.П. Колосов, Н.В. Авдеева // Пневмония при гриппе