«Донорство должно быть не только безвозмездным, но и добровольным»
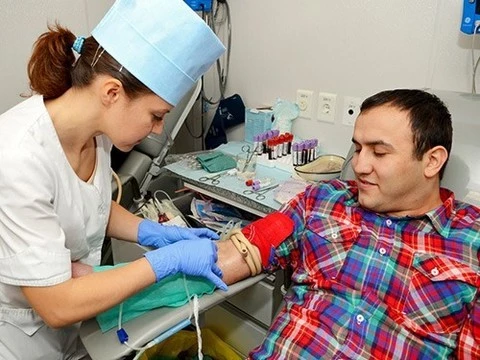
К чему привел запрет платного донорства, возможна ли абсолютная безопасность при переливании крови и почему так важен национальный регистр доноров костного мозга рассказала «МедНовостям» заместитель гендиректора Гематологического научного центра по трансфузиологии, заведующая отделом процессинга клеток крови и криоконсервирования, к.м.н. Татьяна Гапонова.
Донорская селекция
— Татьяна Владимировна, прошло три года с момента принятия закона «О донорстве крови и ее компонентов», запретившего платное донорство. Что изменилось за это время?
— После того, как исчезла материальная выгода донорства, началось снижение брака крови из-за выявляемых в ней инфекций. Качество крови очень важно для наших пациентов, для которых трансфузионная терапия — неотъемлемая часть лечения. А так как требуется очень много этих трансфузий, то те риски, которые несет в себе донорская кровь, умножаются. Если пациент даже один раз столкнулся с переливанием крови, то, скорее всего, он получит от этого осложнения. Но когда это нужно делать длительное время или пожизненно, то здесь проблемы безопасности выходят на первый план. И мы считаем очень большой удачей то, что в этом году нам удалось отказаться от возмездного донорства полностью. То есть, даже в тех случаях, когда по действующему закону возможна плата за сложные виды донорства — клеток тромбоцитов или плазмы, а также для привлечения доноров с редкими группами крови.
Наши доноры получают только стандартную компенсацию на питание и два дня отдыха, чтобы восполнить свои силы. Кстати, у нас был смешной случай с донором из Австралии. (По закону, донором может быть иностранец, который зарегистрирован в России более года). Когда он сдавал кровь, донорам выдавался сухой паек — набор разных консервов. И этот австралиец не понимал, что такое тушенка, долго сидел и смотрел на банку. Но когда потом пришел в следующий раз, то попросил выдать ему такой же паек.
Сегодня процент забракованной крови по инфекционным маркерам среди повторных доноров составляет менее 1%. Среди первичных — 2-2,5 %. Это если не учитывать антитела к короткому антигену, который является дополнительным маркером. Если учитывать, тогда это 5%. Такое же исследование мы проводили и раньше, работая с другим коллективом доноров, среди которых было много курсантов, других групп определенного риска. И тогда выявлялось 13% людей, которые так или иначе встречались с гепатитом В. Поэтому так важно, чтобы донорство было не только безвозмездным, но и добровольным. С курсантами не всегда можно быть в этом уверенным. Человек должен придти к нам добровольно и не иметь материальной мотивации. Тогда это гораздо более безопасно.
Татьяна Гапонова. Фото: Евгения Патрина
— Как проверяется донорская кровь?
— Поскольку мы наблюдаем наших пациентов долгое время, то видим многие отсроченные осложнения трансфузионной терапии. Поэтому очень детально проверяем донорскую кровь — шире, чем нам предписывает законодательство. Помимо инфекционных маркеров мы еще ищем антитела к вирусным гепатитам, короткие антигены. Дело в том, что заболевание часто протекает в скрытой форме, и человек сам не знает о том, что переболел вирусным гепатитом. Потом вся кровь еще обследуется методом ПЦР, то есть, ищется непосредственно ДНК вируса.
Это делают даже не во всех странах Европы. Потому что, с одной стороны, стратегия безопасности, а с другой стороны — всегда стоимость. Если мы определяем у донора антитела к гепатиту В, то должны снять его с донорства, оповестить его об этом, отбраковать все компоненты. И эта селекция тоже стоит времени и денег. Мы смогли отселектировать доноров, не встречавшихся с гепатитом В, что очень важно для наших пациентов, и в этом смысле чувствуем себя достаточно уверенно.
Но все равно нельзя говорить об абсолютной безопасности, потому что всегда есть риски, что кровь может нести в себе инфекционные агенты в столь малом количестве, которое невозможно зафиксировать лабораторными методами. Поэтому заготовленная кровь еще дополнительно обрабатывается, чтобы снизить число микробов, если они там были. Это методики тоже очень затратные, но они нам необходимы, как и все, что касается безопасности наших пациентов.
Презумпция виновности
— Есть еще «входной» контроль доноров. По каким критериям вы можете отказать человеку, который пришел сдать кровь?
— Закон регламентирует план обследования доноров, и есть ряд объективных и четко прописанных требований к их здоровью. Кроме ВИЧ, сифилиса, перенесенных вирусных гепатитов, противопоказанием может быть ряд других заболеваний, сосудистых состояний, инвалидность той или иной степени. То есть, все то, что может представлять опасность для реципиента и самого донора. «Входной» контроль — это осмотр врача, развернутый анализ крови. Проверяется гемоглобин, лейкоциты, СОЭ, уровень тромбоцитов в крови. Нам важно знать более широкие параметры, которые говорят о том, что, по крайней мере, донор может быть донором, и это не повредит ему самому.
Никаких других формальных оснований для отказа нет. Хотя в мировой практике существует презумпция виновности донора, и врач может отказать на основании своей субъективной оценки. В нашем законодательстве такого правила нет. Поэтому мы не можем отказать человеку, который пришел со всеми документами, желает быть донором, трезв и по своему виду был трезв и вчера, и позавчера. Но желательно, чтобы он был трезв большую часть жизни. Поэтому помимо обязательных показателей крови, мы смотрим АЛТ — печеночный фермент, который реагирует на какие-то погрешности в диете, в том числе и на употребление алкоголя.
— Как вы поступаете, если выявляете социально опасные заболевания?
— При выявлении гепатита мы информируем самого донора. Если скрининговые тесты выявляют маркеры ВИЧ-инфекции, мы обязаны кровь этого донора, именно эту пробирку направить в Московский городской центр профилактики и борьбы со СПИДом. Там ее перепроверяют и присылают нам результат, если он отрицательный. Если результат положительный, они уже сами связываются с донором и приглашают его на дополнительные обследования. Если выявлены маркеры сифилиса, мы обязаны сообщить об этом саму донору и в КВД. Сифилис не передается с донорской кровью, но, конечно, она все равно бракуется.
Фото: Евгения Патрина
Минимизация рисков
— В новом законопроекте о донорстве крови есть норма о возможности переливания компонентов крови без учета группы и резус-фактора. К каким случаям это относится?
— Резус-принадлежность, антиген D несут на себе эритроциты. Поэтому при переливании плазмы и тромбоцитов, если донор не иммунизированный, группу крови можно не учитывать. Мы в своей практике переливаем много тромбоцитов и понимаем, насколько дефицитная это среда. Она тяжела в заготовке, хранится всего 5 суток, себестоимость разовой дозы тромбоцитов — порядка 25 тыс. рублей. И как поступить, когда пациенту требуется срочное переливание, но нет тромбоцитов его группы? Необходимо дать врачам право переливать тромбоциты любой группы и узаконить эту процедуру. Так, как это сделано за рубежом. Я беседовала об этом с нашим австрийским коллегой, директором крупного гематологического центра. Он очень много рассказывал о логистике тромбоцитов, о том, что после заявки доктор гарантированно получает их в течение 10 минут, что все 100% тромбоконцентратов подвергаются вируспатогенной дезактивации. Мне просто хотелось рукоплескать. Но на вопрос, подбираются ли тромбоциты по группе крови, он ответил «нет».
— В чем плюсы раздельного получения компонентов крови?
— Если мы берем у человека цельную кровь, то все равно подвергаем ее лейкофильтрации и затем разделяем на компоненты. Из 450 мл крови получается около 40-60 мл взвешенного сплава тромбоцитов. Для переливания тромбоцитов одному больному приходится объединять 5-6 доз, полученных от разных доноров, что умножает разные риски: инфекционные, иммунологические. Поэтому, конечно, предпочтительнее использовать аппаратные методики, при которых терапевтическая доза тромбоцитов получается методом афереза от одного донора. Внутри аппарата автоматической сепарации кровь центрифугируется, разделяется на компоненты, тромбоциты поступают в отдельный контейнер, а эритроциты с плазмой возвращаются донору. Таких циклов обычно бывает 8-9. При этом аппарат рассчитывает время процедуры, переносимость донора в зависимости от его физических характеристик и изначального уровня тромбоцитов, с которым он к нам пришел. Но все равно это достаточно тяжелая процедура, занимает от 1,5 до 2 часов. И мы очень благодарны нашим постоянным донорам, которые регулярно приходят на такую донацию.
Умные клетки
— А как происходит заготовка и трансплантация стволовых кроветворных клеток?
— Гемопоэтические клетки — стволовые кроветворные клетки костного мозга — берутся из плоских костей таза донора в условиях операционной. А мы в донорском центре потом проводим с ними необходимые манипуляции — разделение и криоконсервирование костномозговой взвеси. Процедура проводится под эпидуральной анестезией и длится минут 40. Специальная игла проходит через надкостницу прямо в самую костную ткань, и шприцем натягивается жидкая часть небольшого объема — до 3 кубиков. Затем делается следующий прокол, и берутся следующие 3 мл. При этом на коже делается одно отверстие, но саму кость «ковыряют» со всех сторон. Клеток нужно набрать столько, чтобы больной, для которого это делается, гарантированно восстановился. В среднем — это 1,5 литра костномозговой взвеси.
Донору, конечно, потом больновато. В области взятия появляются синяки, в первый день может подняться температура, как реакция на саму процедуру, возникнуть анемия. Но все эти симптомы у здорового человека проходят в течение 3-5 дней и не требуют ни госпитализации, ни дополнительного обезболивания. Никаких глобальных осложнений, связанных с эксфузией, нет.
Трансплантация гемопоэтических клеток реципиенту проводится внутривенно, через катетер. Это очень умные клетки: через 2 часа после введения около 30% может пропасть в легкие или печень, но большая их часть добирается до освобожденных химиотерапией костномозговых ниш, чтобы поместиться там и дать начало новому кроветворению. При этом у реципиента группа крови меняется на донорскую. На «утрясание» иммунологической ситуации, когда реципиент должен полностью подружиться со своим новым костным мозгом и теми клетками, которые он производит, уходит примерно около года. Тяжелые иммунологические проблемы требуют терапии, наблюдения врача, и постоянной коррекции ситуации.
Фото: Евгения Патрина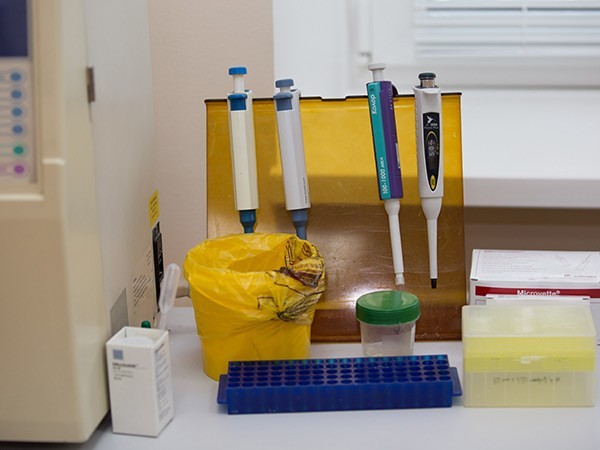
— Как подбираются доноры костного мозга?
— В случае родственного донорства это может быть только родной брат или сестра, от одних родителей. Неродственного донора, совместимого с реципиентом на клеточном уровне, найти очень сложно. Здесь очень важно, чтобы донорские клетки, оказавшись в организме больного, не начали конфликтовать с его иммунной тканью и не убили его своим молодым и здоровым иммунным ответом. Поэтому, к сожалению, даже в Германии, где очень давно функционирует национальный донорский регистр, связанный с мировым, только 80% тех, кто нуждается в трансплантации, может найти в нем донора.
В России ситуация значительно хуже, а регистр только формируется. Кроме нас доноров типируют в Петербурге, Кирове, Саратове, Челябинске. И мы активно пользуемся их регистрами для своих трансплантаций. Потому что получить донора в Германии стоит немалых денег. Платить надо даже за сам поиск в базе — эта информация не предоставляется бесплатно. Плюс надо еще поехать за ним, взять материал, привезти сюда. С этим связана целая куча рисков, вплоть до природных катаклизмов, которые не позволят вовремя вылететь. Здесь же трансплантация может покрываться страховкой и быть бесплатной для пациента. И к тому же, результаты трансплантации клеток из своего национального регистра лучше, потому, что мы все чуть больше похожи друг на друга, чем, скажем, на немцев или еще кого-нибудь.
Мы пытаемся рекрутировать доноров костного мозга среди доноров крови. Но не сообщаем им даже результаты типирования, потому, что им это не нужно. Да и вероятность того, что ты подойдешь кому-то как донор, очень мала. Это такой прикидочный, грубый анализ, который просто нужен как информационная система. А уже врачи трансплантологи могут заложить в регистр данные конкретного пациента и посмотреть, есть ли там совместимые с ним доноры. И если повезет, после прикидочного анализа запрашивают информацию о доноре, уточняют, не изменились ли его намерения, проводят дополнительные, параллельные с реципиентом исследования. Мы в нашем Центре тоже все протипировались. И недавно нам сообщили, что один наш сотрудник как будто бы совместим с каким-то реципиентом в Питере. Вот мы сейчас всей станцией переживаем это и ждем окончательных заключений.
 Здравоохранение
Снова герпес: почему он возвращается, и как с ним бороться
Здравоохранение
Снова герпес: почему он возвращается, и как с ним бороться
 Здоровье
5 признаков меланомы: зачем зимой проверять родинки
Здоровье
5 признаков меланомы: зачем зимой проверять родинки







