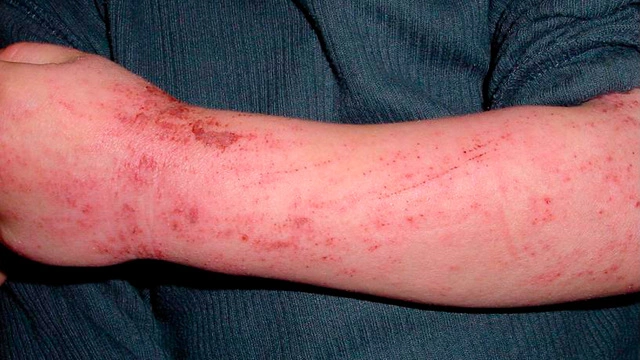
Симптомы атопического дерматита
Люди с атопическим дерматитом в основном жалуются на высыпания, зуд и сухость кожных покровов. Эти симптомы снижают качество жизни, становятся причиной физического и психологического дискомфорта.
Для заболевания характерно рецидивирующее течение с периодами обострений и ремиссий (временное отсутствие симптомов). Состояние нередко ухудшается в холодные месяцы года. Клиническая картина имеет отличия в разном возрасте. Это касается характера высыпаний и локализации пораженных очагов.

Люди с атопическими дерматитом не заразны! Сыпь не передается от одного человека к другому.
Младенцы
В период с 2-3 месяцев до 2-го года жизни развивается экссудативная форма болезни. Определить ее можно по следующим признакам²:
- острое или подострое воспаление;
- высыпания симметричные — эритематозные (красноватые) или папуло-везикулезные (с пузырьками);
- сыпь сначала локализуется на коже лица и головы, а затем распространяется на поверхность голеней, туловища, предплечий, естественные складки (паховые, ягодичные, шея, локтевые сгибы);
- воспаление приводит к экссудации — выходу жидкой части крови через расширенные сосуды на поверхность (по типу мокнутия);
- образуются корки с чешуйками;
- зуд разной выраженности.
К окончанию младенческого периода пораженные очаги остаются по большей части в области кожных складок и сгибов конечностей (локтевые, коленные, запястье). Обострение часто связано с пищевыми раздражителями. Фаза заканчивается выздоровлением у 60% больных².
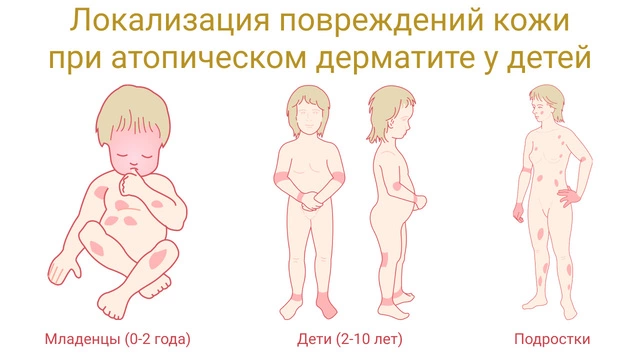
Дети 2-10 лет
В возрасте 2-10 лет клиническая картина приобретает такие отличия²:
- снижается выраженность экссудации;
- высыпания имеют вид лентикулярных и/или милиарных папул, везикул (пузырьков), эритематозно-сквамозных элементов (покраснение с корочками);
- сильный, мучительный зуд;
- очаги расположены в области конечностей, с наибольшей выраженностью в местах сгибов, суставов, стоп;
- появляются следы расчесов из-за зуда;
- сглаживание мелких складок из-за отека в области поражения, но складка нижнего века, напротив, сильнее контурируется (симптом Денни);
- шелушение, появление кровянистых корок;
- воспаление лимфатических узлов при тяжелом течении (полиаденит);
- тени под глазами;
- в ремиссии кожные покровы сухие, бледные, легко раздражаются из-за внешних и внутренних факторов.
В местах сыпи кожа краснеет, слегка уплотняется, отекает. Иногда патологический процесс приводит к изменению окраски (пигментации) век или появлению ангулярного хейлита (заеды в уголках рта). Этот период длится до начала полового созревания, часто носит название «детская экзема»².
Подростки и взрослые
Атопический дерматит у взрослых и подростков имеет такие клинические признаки²:
- локализация высыпания — сгибательные поверхности конечностей, задняя часть шеи, зоны за ушами;
- мучительный зуд, носит постоянный или приступообразный характер;
- высыпания в виде папул, эритемы;
- шелушение, трещины, расчесы на коже;
- лихенификация — утолщение кожи с усилением ее рисунка (появляется после схождения сыпи);
- участки гипо- или гиперпигментации в местах, где сходят высыпания;
- фолликулярный кератоз — кожа напоминает гусиную, с наличием «роговых» папул на боковой части плеч, предплечий;
- экзема сосков;
- усиление складок в области шеи;
- появление линейности складки под нижним веком (складки Денни-Моргана);
- повышенная сухость кожи;
- воспаление губ, уголков рта.
Основная масса пациентов успешно избавляется от атопических очагов. Следы поражения остаются в локтевых и подколенных сгибах.
В подростковом и взрослом возрасте может развиться пруригинозная форма атопического дерматита². Она проявляется высыпаниями, которые имеют вид плотных изолированных папул, окруженных отеком. На вершине воспалительных элементов появляются мелкие пузырьки. Патологические очаги преимущественно расположены на коже конечностей.

Самое тяжелое проявление атопического дерматита — эритродермия². При этой форме поражение носит универсальный характер с развитием покраснения, уплотнения, шелушения. Сопровождается лихорадкой, ознобом, увеличением лимфатических узлов на фоне выраженной интоксикации.
Лечение атопического дерматита
Лечебные мероприятия при атопическом дерматите должны быть комплексными. Пациентов с легким течением ведут амбулаторно. Более тяжелые случаи являются показанием для госпитализации в стационар. Медикаментозная терапия максимально эффективна, если соблюдаются рекомендации по изменению образа жизни, правильный уход за кожей, гипоаллергенный режим, индивидуально подобранная диета.

При атопическом дерматите приходится постоянно использовать эмоллиенты (увлажнители). Необходимо придерживаться таких правил.
- Регулярно и тщательно очищать кожу от пылевых загрязнений, аллергенов с помощью мягких стерильных салфеток без отдушек.
- Индивидуально подбирать очищающие средства с гипоаллергенным составом. Косметологический уход без адекватно подобранной противовоспалительной терапии может ухудшить течение болезни.
- После водных процедур наносить на кожу эмоллиенты (гели, кремы, лосьоны) — увлажняющие средства, которые уменьшают чрескожную потерю воды.
- В холодное время года выбирать эмоллиенты с более высоким содержанием жировых компонентов.
- Помнить, что клинический эффект достигается при нанесении смягчающе-увлажняющих препаратов в достаточном объеме — до 250 г в неделю у детей, до 600 г — у взрослых¹;
- Все уходовые мероприятия проводить максимально деликатно, чтобы не вызывать дополнительного раздражения кожи.
- Не наносить эмоллиенты на кожу при остром воспалении!
- У детей до 2 лет не применять средства с содержанием пропиленгликоля и белковых аллергенов⁴.
Принципы терапии
Объем лечебных мероприятий зависит от тяжести заболевания. Для подбора схемы используют ступенчатый алгоритм¹.
| Ступень | Степень тяжести | Схема лечения |
| I | Ремиссия или только сухость кожи |
|
| II | Легкая |
|
| III | Средняя |
|
| IV | Тяжелая |
|
Важная часть лечения атопического дерматита — обучение пациента. Больной должен понимать особенности своего заболевания, правильно использовать эмоллиенты и лечебные мази. Конечная цель терапии — достижение стойкой ремиссии, улучшение качества жизни человека.
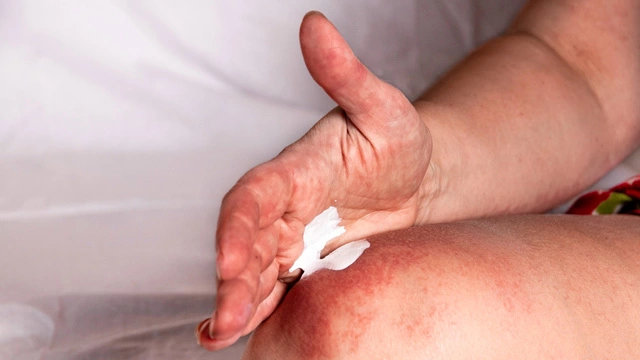
Наружное лечение
Местные глюкокортикостероиды — «золотой стандарт» терапии атопического дерматита⁵. Выпускаются в форме мазей или кремов. Быстро уменьшают признаки воспаления, устраняют зуд и симптомы аллергии.
Клинические рекомендации Минздрава РФ допускают использование следующих гормонов для наружного применения²:
- клобетазол (противопоказание — возраст ребенка до 1 года);
- бетаметазон (противопоказан в дозировке 1% детям до 6 месяцев, с содержанием 0,05% — до 1 года);
- триамцинолон (нельзя наносить детям до 2 лет);
- флутиказон (мазь противопоказана детям до 6-месячного возраста, крем — до 1 года);
- мометазон (не используется у детей до 2 лет);
- метилпреднизолона ацепонат (противопоказан детям до 4 месяцев);
- гидрокортизона бутират (применяют после 6-месячного возраста);
- алклометазон (противопоказан детям до 6 месяцев);
- гидрокортизон (используют с активностью 0,1% после 6-месячного возраста, 1% — от двух лет);
- преднизолон (можно применять с 1 года, но не дольше 14 дней).

Непрерывное использование гормональных мазей в детском возрасте не должно первышать 2-3 недели. Длительное применение сопровождается атрофией кожи, появлением стрий («растяжек»), телеангиэктазий (сосудистых звездочек), стероидных акне².
В качестве поддерживающей местной терапии применяют препараты из группы топических ингибиторов кальциневрина — такролимус и пимекролимус, которые обладают хорошими противовоспалительными свойствами. Из-за большого количества противопоказаний назначаются только врачом-аллергологом.
Дополнительно при местном лечении атопического дерматита могут использоваться симптоматические средства со слабо доказанной эффективностью. К ним относят линименты с нафталанской нефтью, деготь, крем с пиритионом цинком².
Системная терапия
Системная терапия подразумевает использование препаратов, которые действуют на весь организм, а не только на пораженный участок²:
- антигистаминные средства (лоратадин, цетиризин) — устраняют зуд, уменьшают аллергические и воспалительные проявления, косвенно успокаивают пациента из-за наличия седативных свойств у некоторых препаратов этой группы;
- иммуносупрессоры (циклоспорин, азатиоприн, метотрексат, микофенолата мофетил) — угнетают собственную иммунную систему для снижения симптомов атопии, используются только при неэффективности других методов лечения или тяжелом течении дерматита;
- ингибиторы интерлейкина (дупилумаб) — подавляют воспалительные маркеры на клеточном уровне;
- системные глюкокортикостероиды — бетаметазон, метилпреднизолон, преднизолон;
- антибиотики для уменьшения распространенности бактерий в коже — строго по показаниям⁶.
Системные препараты назначают пациентам при тяжелом течении атопического дерматита с учетом переносимости, так как имеют опасные побочные эффекты. К ним прибегают только если возможная польза превышает риск⁶.

Профилактика рецидивов заключается в соблюдении рекомендованных правил по уходу за кожей, изменении образа жизни, своевременном купировании обострений. Рекомендован гипоаллергенный режим¹, для этого нужно:
- исключить воздействие индивидуальных факторов риска;
- стирать постельного белья при высокой температуре один-два раза в неделю;
- регулярно сдавать в химчистку подушки, одеяла, наматрасники;
- поддерживать оптимальную для пациента влажность, температуру в жилом помещении;
- отказаться от ковров, мягких игрушек, домашних животных;
- регулярно проводить влажную уборку помещений;
- заменить тканевые элементы интерьера на моющиеся — эко-кожа, жалюзи, паркет;
- проветривать помещения;
- ограничить посещение мест, где есть животные (цирк, зоопарк, дачи);
- отказаться от одежды из шерсти, меха;
- избегать стрессов;
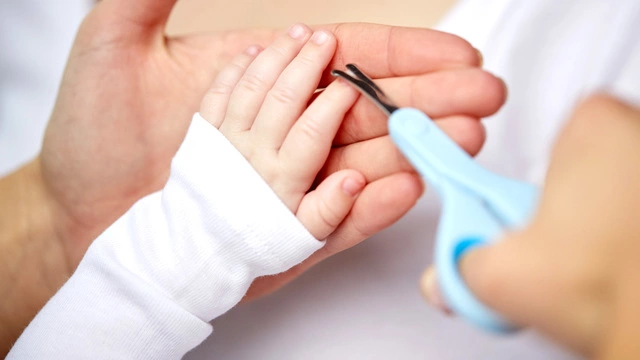
- коротко подстригать ногти у детей для предупреждения массивных расчесов;
- регулярно использовать увлажнители кожи;
- выбирать гипоаллергенную косметику, средства для уборки помещений, стирки;
- выполнять индивидуальные рекомендации врача.
Диета при атопическом дерматите
Пациентам с атопическим дерматитом крайне важно соблюдать диету. Их несколько, врач может назначить одну из следующих диет³:
- Гипоаллергенная. Из рациона убирают продукты питания, которые чаще всего вызывают аллергические реакции у людей в популяции. Такой тип питания неспецифический, применяется у больных с наследственной склонностью к атопии или у недостаточно обследованных пациентов.
- Элиминационная. Больной отказывается только от тех продуктов, которые доказано вызывают у него обострение аллергии.
- Ротационная. Необходима для поиска причинно-значимого пищевого агента, который провоцирует обострение заболевания. Из привычного рациона исключают какой-то подозрительный продукт на 5-7 дней и наблюдают за реакцией. Параллельно больные ведут пищевой дневник.

В современной аллергологии не применяются строгие ограничительные типы питания. При необходимости сначала устанавливают, какие продукты провоцируют обострение, и только потом исключают их из рациона. Конкретную диету подбирает врач после обследования.
Общая гипоаллергенная диета подразумевает временный отказ от таких продуктов³:
- яйца;
- коровье молоко;
- кисломолочные напитки;
- орехи;
- лосось;
- пшеница;
- персики;
- моллюски;
- грибы;
- копчености;
- цитрусовые;
- красные фрукты, овощи;
- кофе, какао, шоколад;
- дыня;
- жирное мясо;
- маргарин, кулинарные жиры;
- клубника;
- субпродукты, особенно печень;
- икра;
- консервы;
- готовые продукты питания с большим составом (нельзя понять, на что именно может появиться аллергический ответ) — кетчуп, майонез, полуфабрикаты, мороженое, кондитерские изделия, газированные напитки;
Пищу готовят щадящими способами (отваривают, запекают, делают на пару) без большого количества специй, соли. Режим питания — 4-5-разовый, небольшими порциями.

Бесконтрольное соблюдение гипоаллергенной диеты может привести к потере необходимых витаминов, микроэлементов³.
Причины атопического дерматита
Причины атопического дерматита до конца не выяснены¹. Основную роль в возникновении заболевания играет генетика. Наследственная сенсибилизация (атопия) проявляется в повышенной чувствительности кожных покровов, которые более остро реагируют на банальные раздражители. При сочетании с другими факторами риска на фоне атопии развиваются симптомы аллергии.

Даже у здоровых людей с вероятностью 10-20% может родиться ребенок со склонностью к атопии. Риски возрастают до 40-80%, если у одного или обоих родителей имеется аллергическое заболевание³.
Атопический дерматит — это многопричинное заболевание. Помимо генетики его провоцируют и другие факторы:
- нарушение барьерной функции кожи;
- загрязнение окружающей среды;
- прием антибактериальных препаратов матерью во время беременности;
- нарушение иммунной регуляции;
- воздействие ингаляционных аллергенов, которые ребенок вдыхает с воздухом;
- инфекционные агенты: бактерии, вирусы, грибки.
Дебют атопического дерматита (первые проявления болезни) возникает из-за влияния на организм триггеров — веществ, которые провоцируют чрезмерную реакцию в коже. Они бывают аллергенные, неаллергенные и неспецифические.
Аллергенные факторы
К аллергенным причинам при атопическом дерматите относят следующие раздражители³:
- бактериальные;
- грибковые;
- бытовые;
- пыльцевые;
- вакцинальные;
- эпидермальные.
Примерно 33% пациентов с атопическим дерматитом имеют повышенную чувствительность (сенсибилизацию) к пищевым аллергенам³. Чаще всего симптомы этой болезни у детей до 1 года возникают в ответ на употребление коровьего молока, яиц, рыбы, орехов. Но причиной может быть любой продукт, а не только перечисленные.
Роль ингаляционных триггеров (домашняя пыль, пылевой клещ) не доказана. Однако к высыпаниям может привести вдыхание пыльцевых раздражителей (цветы, береза, амброзия, ольха, полынь) при наличии повышенной чувствительности к ним.

К эпидермальным аллергенам относят частицы кожи и шерсти домашних питомцев (причем аллергия обычно возникает не на саму шерсть, а на специфические белки, содержащиеся в слюне животных, которые на нее попадают при вылизывании). Но прямая связь именно с атопическим дерматитом пока не установлена. У ребенка может одновременно быть и атопический дерматит и, например, аллергия на кошек.
Неаллергенные факторы
Обострение атопического дерматита нередко провоцируют такие раздражители³:
- поллютанты (табачный дым, духи, смог и т.д.);
- изменения погоды;
- психоэмоциональные перегрузки;
- ксенобиотики — вещества в окружающей среде, чужеродные для человека (бытовая химия, лекарства, продукты хозяйственной деятельности);
- пищевые добавки (природные и искусственные ароматизаторы, некоторые консерванты, красители).

Обострение заболевания часто происходит на фоне стресса или длительной психоэмоциональной нагрузки. При этом высыпания, зуд и сухость кожи усиливают эмоциональный стресс, формируя порочный круг.
Неспецифические факторы
Действие аллергенов усугубляют некоторые факторы³:
- резкое изменение привычного рациона/режима питания;
- неправильный уход за кожей;
- неблагоприятные бытовые/климатические условия;
- острые вирусные инфекции;
- пассивное курение;
- нерегулярная, сухая уборка помещений;
- интенсивное потоотделение;
- вредные или тяжелые условия труда;
- слишком высокая температура воздуха дома и низкая влажность;
- сопутствующие инфекции и хронические заболевания.
С позиции доказательной медицины эти явления не считаются достоверными триггерами из-за отсутствия качественных исследований, но на практике наблюдается усиление симптомов атопического дерматита на их фоне.
У ребенка, страдающего одновременно от атопического дерматита и пищевой аллергии, могут последовательно появиться другие атопические болезни — бронхиальная астма и аллергический ринит. Такое явление называют «атопический марш»².
Диагностика атопического дерматита
Для постановки диагноза используют следующие методы²:
- сбор жалоб и истории болезни;
- визуальный осмотр, пальпация кожных покровов;
- развернутый анализ крови с подсчетом эозинофилов — неспецифических маркеров аллергического воспаления;
- биохимический анализ крови, мочи, в том числе для контроля лечения иммуносупрессантами;
- определение количества общего иммуноглобулина Е в крови — IgE;
- кожные тесты на основные аллергены;
- биопсия — исследование кусочка кожи под микроскопом;
- дерматоскопия — осмотр кожных покровов под увеличением;
- консультация иммунолога, аллерголога.
В спорных ситуациях диагностический поиск расширяют. По показанию больного отправляют на консультацию к другим специалистам, выполняют специфические тесты.
Осложнения атопического дерматита
К осложнениям относят следующие состояния³:
- ухудшение барьерных свойств кожи;
- присоединение вторичных инфекций, вызванных золотистым стафилококком, вирусом герпеса, контагиозным моллюском, грибками;
- гнойное воспаление расчесов;
- увеличение лимфатических узлов;
- хронический конъюнктивит;
- герпетическая экзема;
- гнойничковое поражение кожи;
- тяжелая интоксикация.
Инфекционные агенты могут быть как причиной сенсибилизации, так и триггером, который вызывает обострение болезни. Бактерии, вирусы, грибки поддерживают воспаление в коже, а их токсины дополнительно усиливают аллергический ответ. Связь между вакцинацией и атопическим дерматитом остается недоказанной.
Классификация
Единая классификация атопического дерматита отсутствует. В клинической практике применяется деление заболевания по таким признакам¹.
| Период |
|
| Клиническая форма |
|
| Стадия |
|
| Тяжесть течения |
|
| Процесс |
|
Для более точной оценки тяжести течения используют специальные шкалы — SCORAD, EASI, IYA¹.
Прогноз и профилактика
В большинстве случаев проявления атопического дерматита полностью проходят по мере взросления ребенка. У части больных заболевание может рецидивировать всю жизнь. Прогноз ухудшается при наличии таких сопутствующих заболеваний, как сахарный диабет, псориаз, бронхиальная астма. При появлении первых признаков обострения необходимо сразу же обратиться к врачу. Самостоятельное использование гормональных препаратов может нанести вред.
Заключение
Атопический дерматит нельзя вылечить полностью. Заболевание поражает как детей, так и взрослых. Однако современные подходы к лечению позволяют быстро добиться клинического выздоровления. Режимные и уходовые мероприятия имеют не меньшую ценность, чем медикаментозная терапия. Наиболее безопасно использование препаратов с доказанной эффективностью по индивидуально подобранной схеме. С помощью гомеопатии, БАДов или народных средств нельзя добиться качественной ремиссии.
Источники
- Министерство здравоохранения РФ. Союз педиатров России. Российское общество дерматовенерологов и косметологов. Российская ассоциация аллергологов и клинических иммунологов. Федеральные клинические рекомендации по оказанию медицинской помощи детям с атопическим дерматитом. 2015.
- Клинические рекомендации. Атопический дерматит. Год утверждения: 2020.
- Попович Ю.А. Атопический дерматит у детей (клиническая лекция) / Ю. А. Попович, В. П. Федотов // Клинические лекции по дерматовенерологии, косметологии и эстетической медицине : учеб. пособие для студ. высш. учеб. заведений. Т. IV / В. П. Федотов [и др.] ; под ред.: В. П. Федотова, А. И. Макарчука ; МЗ Украины, Запорож. гос. мед. ун-т. – Запорожье: «Просвіта», 2016. – С. 101-120. - ISBN 978-966-653-376-3.
- Калюжная Л.Д. Европейские рекомендации по лечению атопического дерматита 2011 года: анализ современных технологий топической терапии / Л.Д.Калюжная, Г.А.Слабкий, А.В. Горбенко // Укр. Журн.дерматології, венерології, косметології. – 2012. – №2. – с.52-60
- Атопический дерматит: современный взгляд на проблему. К.м.н. Т.М. Лимонова. к.м.н. О.г. Елисютина. О.В. Штырбул. Д.Д. Ниязов. д.м.н., проф. Е.С. Феденко. ФГБУ «ГНЦ институт иммунологии» ФБМА России. «Эффективная фармакотерапия. Аллергология и иммунология» №2 (2). С 36-40.
- Dimitriades V.R., Wisner E. Treating pediatric atopic dermatitis: current perspectives. Pediatric Health, Medicine and Therapeutics. 2015; 6: 93-99.