Что такое вагинит
Вагинит — это воспаление слизистой оболочки влагалища. Вызывать его могут различные инфекционные возбудители: бактерии, дрожжевые грибы, вирусы, простейшие (трихомонады) и их ассоциации.
Причины вагинита
Основные причины вагинита — инфекции. В некоторых случаях заболевание может быть связано с аллергическими реакциями слизистой наружных половых органов и влагалища, а также с изменением состояния слизистых при дефиците женских половых гормонов.
Влагалище — не стерильная среда: интимная микрофлора может включать около 300 различных микроорганизмов в определенном соотношении. Основная флора влагалища у женщин репродуктивного возраста представлена лактобациллами — палочками Додерлейна. Это разные виды молочнокислых бактерий, которые продуцируют молочную кислоту, перекись водорода и фермент лизоцим. Они препятствуют внедрению и размножению патогенных возбудителей во влагалище. В норме лактобациллы составляют 95–98% влагалищной флоры. Остальные 2–5% микрофлоры влагалища могут представлять бифидобактерии, фузобактерии, стрептококки, стафилококки, энтеробактерии, грибки рода Candida, некоторые виды микоплазм, коринебактерии, бактероиды и др.¹ Наличие этих микроорганизмов в анализе допустимо. Их принято называть условно-патогенной микрофлорой (УПМ). Условно-патогенная флора становится причиной вагинита, когда создаются условия для ее активного размножения.
Факторы риска для развития вагинитов, вызванных УПМ
Усиленному размножению собственной УПМ влагалища способствуют:
- Гормональные изменения в период полового созревания, беременности и лактации, при климаксе, нарушениях менструального цикла, а также сахарный диабет и гипотиреоз (снижение функции щитовидной железы). При этих состояниях изменяется выработка и соотношение женских половых гормонов (эстрогенов, прогестерона), которые влияют на синтез и доступность гликогена — питательной среды для лактобацилл.
- Стресс, переохлаждение, прием некоторых лекарств (антибиотиков, стероидных гормонов, цитостатиков), лучевая терапия. Они снижают общий и местный иммунитет слизистой влагалища и провоцируют рост условно-патогенной флоры.
- Неправильное питание и заболевания органов желудочно-кишечного тракта, когда возникает дефицит поступления молочнокислых бактерий с пищей или нарушение баланса полезной микрофлоры в кишечнике.
- Неправильная гигиена интимной зоны. Это может быть как чрезмерное использование моющих средств и спринцевание влагалища, так и недостаток простого мытья наружных половых органов водой, злоупотребление влажными салфетками. Несвоевременная смена гигиенических прокладок и тампонов во время менструации, постоянное ношение синтетического белья, стрингов, обтягивающих брюк — сильные «атаки» на микрофлору влагалища.
- Аллергические реакции кожи и слизистых интимных зон на моющие и гигиенические средства, спермициды, латекс презерватива.
- Длительное применение различных контрацептивов, в том числе оральных (ОК) и внутриматочных спиралей (ВМС).
- Аномалии наружных половых органов, которые сопровождаются опущением влагалища, зиянием половой щели.
Острые и хронические инфекции лор-органов, мочевого пузыря, почек, кишечника, наличие остриц (энтеробиоз) тоже могут вызвать вагинит. В этих случаях происходит занос инфекции во влагалище из других очагов в организме.
Абсолютно патогенными микроорганизмами, которые вызывают кольпит, специалисты считают таких возбудителей:
- влагалищная трихомонада (Trichomonas vaginalis);
- Mycoplasma genitalium;
- гонококк (Neisseria gonorrhoeae);
- хламидия (Chlamydia trachomatis).
Наличие в анализе влагалищного мазка этих микроорганизмов требует обязательной терапии, а также привлечения к обследованию и лечению половых партнеров. Особенности свойств этих патогенов таковы, что трихомонады и микоплазмы чаще вызывают кольпиты, так как «любят» размножаться в клетках, которые выстилают слизистую оболочку влагалища. Возбудители гонореи и хламидиоза «предпочитают» размножаться в клетках канала шейки матки (цервиксе), поэтому их считают цервикальными инфекциями.
Основной путь заражения влагалищными патогенами — половой. У девочек, которые не живут половой жизнью, возможен бытовой путь инфицирования при несоблюдении правил личной гигиены — пользовании общими мочалками и полотенцами. Орогенитальный и ректальный секс тоже может приводить к заражению инфекциями, которые передаются половым путем (ИППП).
Особое место среди причин вагинитов занимают уреаплазмы (виды urealyticum и parvum) и Mycoplasma hominis. Это внутриклеточные микроорганизмы, которые могут передаваться половым путем и быть представителями нормальной флоры влагалища, усиленно размножаться при определенных условиях и вызывать воспаление.
Кто в группе риска
Группу риска по вагинитам составляют:
- женщины во время беременности, лактации, климакса;
- пациентки, в анамнезе у которых были аборты, тяжелые роды, диагностические выскабливания матки;
- женщины с иммунодефицитом, который вызван ВИЧ-инфекцией, лучевой терапией, приемом цитостатиков в связи с онкозаболеваниями;
- пациентки с неконтролируемым сахарным диабетом, ожирением, гипотиреозом, с заболеваниями желудочно-кишечного тракта и мочеполовой системы;
- женщины, которые принимают антибиотики и стероидные гормоны;
- пациентки, которые пренебрегают рациональной интимной гигиеной;
- женщины, у которых есть дефицит витаминов и предрасположенность к аллергии.
Вагинит также часто встречается у женщин, которые не используют барьерные средства контрацепции и при этом имеют несколько партнеров.
Классификация вагинитов
Воспалительные заболевания влагалища могут быть острыми, подострыми и хроническими, а также в стадии обострения хронического процесса.
К хроническим вагинитам относят состояния длительностью более двух месяцев, а также случаи, когда точно определить длительность заболевания нельзя.
В зависимости от причинных факторов вагиниты бывают:
- Специфические. Причины — инфекции, которые передаются половым путем: трихомониаз, микоплазмоз, хламидиоз и гонорея, а также грибы рода Candida (дрожжевые или кандидозные вульвовагиниты).
- Неспецифические. Причина таких состояний — условно-патогенные микроорганизмы: кишечная палочка, стрептококки, стафилококки, Gardnerella vaginalis, бактероиды, энтеробактерии и другие.
Существуют также неинфекционные вагиниты. К ним относится аллергический и атрофический.
Аллергический вагинит часто сочетается с воспалением вульвы. Аллергические вульвовагиниты могут возникать при спринцеваниях, ношении синтетического белья, применении определенных прокладок и тампонов, при использовании пены для ванн, антибактериального мыла, спермицидов.
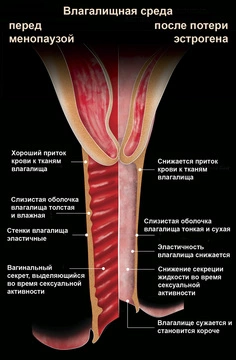
Атрофический вагинит (мочеполовой климактерический синдром) возникает в результате снижения образования эстрогенов. Это характерно для женщин в периоде менопаузы или хирургического климакса, когда по определенным причинам были удалены яичники. Основные проявления атрофического кольпита — сухость и снижение эластичности влагалища, истончение его стенок, сужение просвета органа, ослабление его кровоснабжения (рис. 1). Это проявляется болезненностью при половом контакте, повышенной ранимостью слизистой влагалища, дискомфортом при мочеиспускании. В результате снижения количества лактобацилл и ослабления кислой среды влагалища легко присоединяются вторичные инфекции.
Распространенные формы вагинитов
Наиболее часто женщин беспокоят следующие формы вагинитов: бактериальный вагиноз, кандидозный вагинит, аэробный вагинит, трихомонадный кольпит.
Бактериальный вагиноз
Бактериальный вагиноз (БВ) — невоспалительное заболевание влагалища, которое вызвано нарушением соотношения лактобактерий и условно-патогенной анаэробной флоры в сторону увеличения роста УПМ. Термин анаэробная флора означает возможность существования и размножения микроорганизмов в условиях бескислородной среды. Типичные представители анаэробной флоры влагалища — Gardnerella vaginalis, Mobiluncus, Prevotella, Veillonella, Atopobium vaginae, Megasphaera, Leptotrichia и др. Одного возбудителя бактериального вагиноза не существует. Большую роль в возникновении и рецидивировании БВ играет формирование биопленок — ассоциаций микроорганизмов.²
Чаще бактериальным вагинозом страдают женщины детородного возраста. Редко его выявляют у девочек до наступления менструации и у женщин климактерического периода. Частота возникновения БВ у беременных — 15–37%.²
Характерные признаки бактериального вагиноза — патологические выделения (бели). Они обильные, жидкие, белые или сероватые, иногда липкие, с рыбным запахом, который усиливается при смешивании со спермой или при добавлении щелочи (10% раствора гидроксида калия). Запах выделений обусловливают амины, которые выделяют анаэробные бактерии в процессе жизнедеятельности. Иногда при БВ возникает дискомфорт при половой близости, жжение, зуд в области наружных половых органов.
Важно! Бактериальный вагиноз — не ИППП, однако чаще возникает у женщин с несколькими половыми партнерами, которые практикуют оральный и анальный секс. Инфицирование БВ контактно-бытовым путем (через полотенца и мочалки, туалетные сидения, бассейны, постель) невозможно.
Кандидозный вагинит
У кандидозного вагинита есть множество синонимов: «дрожжевой кольпит», «молочница», «вульвовагинальный кандидоз (ВВК)», «генитальный кандидоз».
Эта форма заболевания часто сочетается с воспалением вульвы — зоны входа во влагалище и наружных половых органов.
По статистике, 75% женщин хотя бы раз в жизни переносили эпизод острой молочницы, а у 10–20% пациентов регистрируют хроническую рецидивирующую форму заболевания.²
Причина ВВК — усиленное размножение грибов рода Candida. Грибок может передаваться половым путем, но основные риски возникновения заболевания связаны с фоновыми состояниями женского организма. Чаще всего это сахарный диабет, ожирение, гинекологическая патология, гипотиреоз, прием антибиотиков, стероидных гормонов.
Важно ограничить постоянное использование прокладок, синтетического белья, влажный и теплый микроклимат. Они создают хорошие предпосылки для усиленного размножения дрожжевых грибков, которые присутствуют во влагалище.
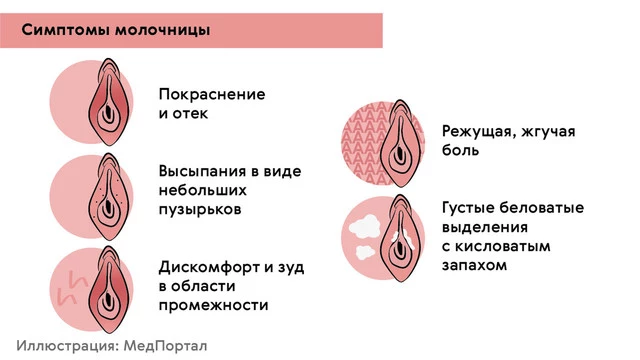
Основные объективные симптомы вульвовагинального кандидоза (рис. 2):
- покраснение и отечность наружных половых органов и влагалища;
- выделения творожистого характера и белесоватые налеты в области вульвы;
- сухость, истончение слизистых, микротрещины — при рецидивирующих хронических формах.
Среди субъективных признаков ВВК выделяют сильный зуд, жжение и болезненность в области вульвы и влагалища, а также боль при генитальных половых контактах и при мочеиспускании.
Аэробный вагинит
Аэробный вагинит (неспецифический или банальный вагинит, аэробный кольпит) — воспаление влагалища по причине усиленного размножения аэробной условно-патогенной флоры. Термин аэробная флора означает, что для ее размножения нужен кислород.
Представители этой флоры — кишечная палочка, стафилококки, стрептококки, энтерококки. Присутствие этих бактерий в анализе выделений не означает, что есть аэробный вагинит. Критерии диагноза — объективные признаки воспаления: наличие ненормальных выделений, иногда с гнилостным запахом, покраснение и отечность слизистой влагалища, локальное жжение и болезненность, дискомфорт при интимной близости. Возможны раздражение кожи наружных половых органов и эрозии шейки матки.
Аэробный вагинит не относится к ИППП, однако существует связь между возникновением заболевания и наличием большого числа половых партнеров, их частой сменой, негенитальными контактами.
Трихомонадный кольпит
Трихомонадный кольпит — воспаление влагалища, которое вызывают одноклеточные подвижные микроорганизмы, передающиеся половым путем (Trichomonas vaginalis). Эта инфекция — самая распространенная среди всех регистрируемых в мире ИППП. Особенность трихомонад — способность к захвату других возбудителей половых инфекций (гонококков, микоплазм).
Важно! При выявлении трихомониаза обязательно проведение обследований на весь спектр инфекций, которые передаются половым путем.
Трихомонадный вагинит у женщин может проявиться через 2–28 дней после полового контакта, начало обычно острое. Основные проявления — наличие обильных слизисто-гнойных выделений пенистого характера с неприятным запахом, болезненностью и жжением.
В 90% случаев трихомониаз у женщин сочетается с воспалением мочеиспускательного канала, поэтому возникают зуд и болезненность при мочеиспускании, частые позывы помочиться.² Из-за раздражения кожи и слизистых наружных половых органов выделениями возможно появление болезненных и зудящих мелких эрозий и язвочек.
В 2–41% случаев трихомонадная инфекция может протекать скрыто.²
Отсутствие признаков вагинита не всегда означает, что женщина здорова. Профилактические обследования с забором влагалищных мазков рекомендуют проходить не реже 1 раза в год. При смене партнера или планировании беременности визит к гинекологу лучше не откладывать.
Опасно ли заболевание
Вагинит вызывает дискомфорт. Терпеть зуд, жжение, болезненность, неприятный запах женщина вряд ли будет. В этом случае, если лечение начато вовремя, осложнения встречаются редко.
При стертых формах заболеваний, носительстве ИППП или отсутствии лечения вагинит может вызывать воспалительные заболевания органов малого таза: воспаление матки и придатков с рисками бесплодия, воспаление шейки матки с формированием эрозий.
Вагиниты увеличивают возможность заражения папилломавирусами высокого онкогенного риска, которые могут спровоцировать развитие рака шейки матки. Возможность инфицирования ВИЧ, половыми инфекциями при бактериальных вагинозах, аэробных и трихомонадных кольпитах тоже возрастает.
Вагинит во время беременности
Особенно неблагоприятно вагиниты могут повлиять на течение и исход беременности. Самопроизвольный аборт, преждевременные роды, раннее отхождение околоплодных вод, рождение маловесных детей, осложнения после родов или кесарева сечения — следствие нелеченных или недиагностированных вагинитов у беременных. Тяжелый кандидоз у беременных может осложниться инфицированием околоплодных оболочек и самого плода, привести к внутриутробной гибели ребенка или появлению у него кандидозных поражений кожи, слизистых и внутренних органов.
Гинекологические риски кольпитов — гнойно-септические осложнения после любых вмешательств: медицинского аборта, введения внутриматочной спирали, диагностических выскабливаний матки, проведения рентгеновских исследований женских половых органов. В ряде случаев инфекции, которые вызывают вагинит, провоцируют воспаление мочеиспускательного канала и мочевого пузыря, сопровождаются частым и болезненным мочеиспусканием, болью внизу живота, приводят к восходящей инфекции и поражению почек.
Перед любым гинекологическим вмешательством, во время беременности и перед родами обязательно нужно провести исследование вагинальных мазков. При наличии вагинита женщине нужна терапия.
Основные симптомы и признаки вагинита
В норме влагалищные выделения у женщины детородного возраста скудные, прозрачные или белого цвета, с нерезким кисловатым запахом или без него. Цвет, вязкость и количество выделений зависят от дня менструального цикла, так как обновление клеток влагалища, активность лактобацилл и состав цервикальной слизи подвержены циклическим изменениям уровня гормонов.
В первую фазу менструального цикла выделения скудные, слизистые, практически не оставляют следов на нижнем белье. В срок выхода яйцеклетки из яичника (при овуляции) меняется вид выделений и появляется слизь в большом количестве, которая напоминает яичный белок. Во вторую половину менструального цикла у выделений белый цвет, они становятся кремообразными. На нижнем белье или прокладке у них может быть слегка бежевый или желтоватый оттенок за счет взаимодействия с кислородом. Количество выделений в норме обычно не превышает 2–3 мл.
Заподозрить наличие вагинита женщина может если появились:
- нехарактерные выделения из влагалища;
- зуд, боль, жжение во влагалище и в области наружных половых органов, которые усиливаются при мочеиспускании и ходьбе;
- болезненность при половой связи.
Эти признаки — основные симптомы заболевания (рис. 3).

Когда следует обратиться к врачу
Если выделения из влагалища стали обильными, необычной консистенции, с комочками, с желтым, зеленоватым, розовым или сероватым оттенком, появился рыбный или гнилостный запах, неприятные субъективные ощущения — это повод для обследования у гинеколога и уточнения диагноза.
Диагностика
Основы диагностики вагинитов — опрос, осмотр и обследование.
Опрос
При опросе врач обратит внимание на характерные жалобы. Выраженный зуд и творожистые выделения — специфические признаки кандидозного кольпита, рыбный запах выделений — бактериального вагиноза. Специалист также может поинтересоваться исходом предыдущих беременностей. Особенного внимания требуют самопроизвольные выкидыши, замершие беременности, преждевременные роды.
Осмотр
Для выявления клинических признаков вагинита обязателен осмотр женщины с помощью гинекологического зеркала. Врач обратит внимание на наличие признаков воспаления наружных половых органов, покраснения и отечности слизистой влагалища, оценит состояние шейки матки. Пенистые обильные выделения с неприятным запахом более характерны для трихомониаза и микоплазмоза. Эрозирование наружных половых органов чаще бывает при острых трихомонадных инфекциях.
При любых нарушениях целостности кожи гениталий важно исключить сифилис и генитальный герпес.
Обследование
Для диагностики бактериального вагиноза используют тест с 10% раствором гидроксида калия. При его нанесении на выделения появляется специфический запах аминов.
Экспресс-диагностика
Для самодиагностики можно использовать тест-полоски, которые определяют кислотность влагалищных выделений. Нормальный показатель pH вагинальной среды — 4,0–4,4. Увеличение значений более 4,7 свидетельствуют о щелочной среде влагалища, что может быть свидетельством бактериального вагиноза и некандидозных кольпитов. Если же зуду, жжению и неприятным ощущениям во влагалище сопутствует кислая среда, можно заподозрить молочницу.
Самым простым и доступным методом лабораторной диагностики считается исследование влагалищного мазка под микроскопом — бактериоскопия (микроскопия). Мазок берут гинекологическим зондом и равномерно распределяют на стекле. После высыхания препарат окрашивают специальными лабораторными красками и рассматривают под микроскопом.
С помощью влагалищного мазка можно определить:
- Количество лейкоцитов. Превышение лейкоцитов более 10 в поле зрения — признак воспаления. Чем больше лейкоцитов, тем активнее воспаление.
- Наличие характерных возбудителей вагинитов. Почкующиеся клетки дрожжевого гриба или нити мицелия подтверждают кандидозный кольпит. При обнаружении диплококков (парных кокковых микроорганизмов) требуется дообследование для подтверждения гонореи. Влагалищные трихомонады тоже можно увидеть при бактериоскопии мазка. «Ключевые клетки» или гарднереллы представляют собой клетки эпителия влагалища, усеянные палочками (анаэробными бактериями). Эти клетки — лабораторное подтверждение бактериального вагиноза. Термин вагиноз подразумевает отсутствие воспалительной реакции, поэтому при баквагинозах не должно быть высокого уровня лейкоцитов в мазке, а при вагинитах лейкоциты будут превышать допустимую норму.
- Состояние преобладающей флоры. В норме флора должна быть палочковая или смешанная с преобладанием палочек (это лактобациллы). Обильная кокковая флора во влагалищном мазке — повод для дополнительной диагностики.
Среди дополнительных методов диагностики вагинитов — культуральный и молекулярный.
При культуральном (бактериологическом) методе выделения берут со сводов влагалища стерильным зондом и помещают в специальную транспортную среду, которую нужно доставить в лабораторию в течение двух часов. В лаборатории проводят посев материала на специальные среды и выделяют «чистую культуру» возбудителя. При этом дополнительно могут определять чувствительность микроорганизмов к антибиотикам. Ценность культурального метода высока для диагностики трихомониаза, гонореи, аэробных вагинитов.
Молекулярный метод — самый высокочувствительный современный лабораторный способ выявления причинных факторов большинства вагинитов. Он позволяет идентифицировать ДНК многих микроорганизмов с помощью ПЦР — полимеразной цепной реакции, а также оценить состояние микрофлоры влагалища в целом. Материал берут стерильным гинекологическим зондом и помещают в специальную пробирку, которую нужно доставить в лабораторию в течение суток, соблюдая соответствующие температурные условия.
Подготовка к ПЦР
Для достоверной диагностики ПЦР-методом важно исключить прием антибиотиков и пробиотиков в течение двух недель до исследования (по согласованию с врачом), половые связи за 3 дня до исследования, отказаться от спринцеваний, хлорсодержащих средств, проведения трансвагинального УЗИ за сутки до исследования.³
Для определения состава флоры влагалища врачи могут предложить исследования с помощью систем «Фемофлор» и «Флороценоз». Эти исследования позволяют определить:
- количество полезной флоры влагалища — лактобактерий;
- уровень анаэробной флоры (возбудителей баквагиноза);
- количество аэробной флоры, которая может вызвать аэробные вагиниты;
- наличие патогенной флоры — возбудителей ИППП (гонореи, хламидиоза, генитального микоплазмоза и трихомониаза);
- уровень дрожжевых микроорганизмов, условно-патогенных уреаплазм и микоплазм;
- наличие ДНК вирусов герпеса.
Также исследование дает возможность провести контроль правильного взятия материала.
Для точной постановки диагноза важно оценить в комплексе жалобы женщины, данные осмотра и результаты анализов. В некоторых случаях рекомендуется обследование и лечение половому партнеру.
Лечение

Правильный диагноз — залог успешной терапии вагинита. Разные формы вагинитов лечатся по-разному.
Для терапии вульвовагинальных кандидозов применяют системные противогрибковые препараты. Для этой цели используют флуконазол, нистатин, итраконазол и натамицин. Часто назначают вагинальные таблетки и кремы для местного лечения. Это препараты клотримазола, миконазола, эконазола, натамицина, бутоконазола.
При постановке диагноза бактериальный вагиноз лечение обычно назначают в два этапа. На анаэробную флору оказывают действие препараты метронидазола, тинидазола, орнидазола и клиндамицина, а также хлоргексидина или молочной кислоты в виде влагалищных свечей. На втором этапе назначают пробиотики — средства для восстановления флоры влагалища. Это препараты лактобацилл в виде вагинальных свечей. При сочетании терапии метронидазолом и тинидазолом со спиртосодержащими средствами возможны тяжелые реакции организма. Поэтому важно отказаться от любых лекарств с содержанием спирта и алкоголя в процессе приема препаратов и в течение трех суток после окончания лечения.
Для терапии аэробных вагинитов применяют местные средства, которые содержат клиндамицин (в виде вагинального крема и влагалищных таблеток). Европейские клинические рекомендации предлагают использовать канамицин и моксифлоксацин — системные антибиотики, которые слабо влияют на нормальную флору влагалища. Препаратами выбора в лечении аэробных вагинитов могут быть антибиотики, к которым чувствительна флора конкретной пациентки по результатам бакпосева.
Трихомонадный вагинит — повод для сдачи анализов на все ИППП и полноценного обследования половых партнеров женщины.
У мужчин трихомонадная инфекция в 70–80% случаев протекает скрыто, в виде носительства.²
Партнерам женщин с трихомониазом нужно не только проводить анализ мазка из уретры методом микроскопии, но и предлагать исследование сока предстательной железы с культуральными и молекулярными методами диагностики. Если есть только одна трихомонадная инфекция, то могут использовать препараты метронидазола, тинидазола, орнидазола. При смешанных инфекциях нужно учитывать все факторы.
Прогноз и профилактика
Прогноз при вагинитах зависит от своевременного и полноценного лечения. В историях болезней женщин с вагинитами часто возникают ситуации, когда проявления заболевания повторяются. Это зависит от многих факторов.
Отсутствие обследования и лечения половых партнеров при ИППП, пренебрежение правилами гигиены или чрезмерная гигиена интимных зон, аллергические реакции, невыявленные или неуправляемые нарушения обмена, гормональные сбои, постоянные нервные стрессы и переохлаждения могут быть причинами рецидивов вагинитов даже при точном диагнозе и полноценном лечении. Для предупреждения первичного появления и рецидивов вагинита важно соблюдать профилактические меры (рис. 4).

Заключение
Разные причины вагинитов и многообразие факторов риска, дифференцированные подходы к лечению разных форм, возможность серьезных осложнений должны быть поводом для обращения женщины к специалисту. Специфических подходов к обследованию и терапии требуют рецидивирующие формы заболевания.
Особенно внимательно к симптомам вагинита важно отнестись при смене половых партнеров и беременности, а также при планировании ребенка.
Источники
- Бактериальный вагиноз. Википедия.
- Клинические рекомендации по диагностике и лечению заболеваний, сопровождающихся патологическими выделениями из половых путей женщин.
- Фемофлор®: коротко о главном. Ответы на основные вопросы врачей по диагностике репродуктивно значимых инфекций. А. М. Савичева, Е. Ф. Кира, М. Н. Болдырева, И. С. Галкина.














