Что такое рассеянный склероз?
Рассеянный склероз чаще возникает у молодых людей в возрасте до 40 лет. Это заболевание затрагивает сразу несколько отделов нервной системы. У него много возможных симптомов, и у разных людей набор проявлений может различаться. Очаги соединительной ткани постепенно увеличиваются в размерах, могут сливаться друг с другом, и из-за этого проявления болезни со временем нарастают.
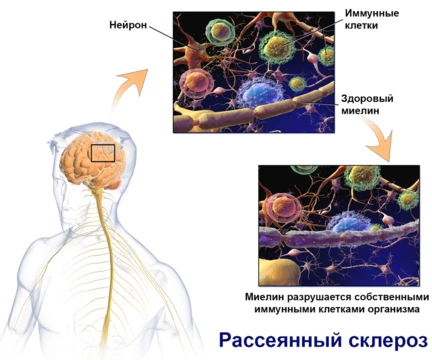
Мозг передает импульсы по нервным волокнам, чтобы управлять непроизвольными или произвольными движениями. Большинство нервных волокон находятся внутри защитной оболочки из миелина. Иммунные клетки атакуют миелин, из-за чего появляются участки разрушенной оболочки (рис. 1). Здоровая ткань на них замещается соединительной (появляются склеротические изменения). Соединительная ткань блокирует или искажает нервные импульсы. Чем больше таких очагов появляется («рассеивается» по нервам), тем сложнее больному контролировать свои движения, тем сильнее нарушается работа нервной системы.
Симптомы рассеянного склероза
При рассеянном склерозе возможно поражение нескольких отделов нервной системы. Из-за этого болезнь может проявляться разными симптомами (рис. 2). Они нарастают в периоды обострений и становятся менее выраженными, пока сохраняется ремиссия. Обострения в среднем случаются 1 или 2 раза в год, но у некоторых пациентов они могут происходить как намного чаще, так и намного реже².
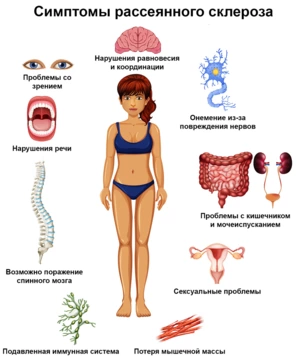
В зависимости от того, какие отделы нервной системы поражены, при рассеянном склерозе симптомы могут быть следующими:
- Зрительный нерв: боль при движениях глазами, снижение зрения, появление слепых участков в поле зрения одного из глаз. Зрительный нерв может воспалиться (неврит чаще является односторонним). Реже развивается двусторонний неврит, отек диска зрительного нерва, стойкая утрата зрения.
- Мозжечок. Может развиваться мозжечковая атаксия: статическая, вызывающая проблемы с сохранением равновесия, удержанием положения тела, или динамическая, связанная с трудностями при ходьбе или других движениях. Возможна мозжечковая дизартрия (речь становится скандированной), мегалография (изменение почерка, увеличение букв), асинергия (нарушения движений из-за поражения мозжечка).
- Ствол головного мозга. Поражение может проявляться нистагмом (ритмичное дрожание глазных яблок), межъядерной офтальмоплегией (нарушение движений глаз по горизонтали), снижением чувствительности у половины лица. Реже развивается парез лицевого нерва, снижение слуха, другие нарушения.
- Спинной мозг. Неврологические нарушения, вызывающие снижение чувствительности (гемипарезы) или ослабление определенных мышц (монопарезы), симптом Лермитта (резкая короткая боль при наклоне головы вперед), нарушение чувствительности по проводниковому типу. Возможны проблемы с мочеиспусканием: ложные позывы, задержки или недержание мочи. Реже развивается воспаление спинного мозга, нарушения чувствительности сегментарного типа, радикулопатии (боли, связанные с повреждением нервов), нарушения походки, координации движений.
- Большие полушария головного мозга. Возможно угнетение когнитивных функций: снижается память, внимание, способность к обучению. Человек может быстро утомляться, испытывать постоянную усталость, подавленность, депрессию. Реже развиваются нарушения поведения, тревожность, потеря зрения, эпилептические приступы.
Лечение рассеянного склероза
При рассеянном склерозе лечение ведется в трех направлениях:
- терапия обострений для снятия острых проявлений болезни и возвращения ремиссии;
- симптоматическое лечение (уменьшает проявления заболевания);
- лечение, изменяющее течение болезни4.
Терапия направлена на сохранение и улучшение качества жизни и состояния здоровья, уменьшение частоты, длительности обострений, уменьшение тяжести симптомов. Важно начинать ее как можно раньше.
Лечение обострений
При обострениях невролог назначает глюкокортикостероиды. Они оказывают иммунорегулирующее действие, дают противовоспалительный эффект. Их применяют короткими курсами в высокой дозировке, чтобы снять острые симптомы или тяжелое обострение болезни. При этом учитывают возможное побочное действие таких препаратов. Продолжительность их приема составляет не больше пяти дней.
Вместе с глюкокортикостероидами или вместо них может применяться высокообъемный плазмаферез. Это процедура удаления вредных плазменных компонентов из крови. Плазмаферез показан при любых рецидивирующих формах рассеянного склероза, но не используется при первичной форме заболевания. Его проводят курсами по несколько процедур.
Если использовать глюкокортикостероиды нельзя из-за противопоказаний, для снятия обострения может применяться иммуноглобулин человека нормальный. Это уменьшает воспаление, позволяет блокировать антитела к миелину, может стимулировать его восстановление.
Симптоматическое лечение
Симптомы рассеянного склероза могут намного снижать качество жизни. С помощью симптоматического лечения можно уменьшать проявления болезни:
- при синдроме хронической усталости применяется амантадин или левокарнитин;
- при нарушениях мочеиспускания назначают антимускариновые препараты, десмопрессин, альфа-1-адреноблокаторы для коррекции гиперактивности или затруднения опорожнения мочевого пузыря;
- при синдроме спастичности для восстановления нормального мышечного тонуса используют миорелаксанты, а также назначают физиотерапию;
- при депрессии применяются антидепрессанты, назначается психотерапия.
Лекарственная терапия также назначается при проблемах с походкой, нарушении чувствительности, болях, нарушениях функций тазовых органов и других симптомах. Для этого невролог может направить пациента с рассеянным склерозом к другому врачу — например, к урологу при проблемах с мочеиспусканием или к психиатру при депрессии и когнитивных нарушениях.
Терапия, изменяющая течение рассеянного склероза
Такое лечение нужно начинать как можно раньше. Это замедляет развитие болезни, улучшает прогноз. Основой терапии являются иммуномодулирующие препараты (интерферон или глатирамер ацетат). Лечение выполняется по определенной схеме в случае, если рассеянный склероз протекает в рецидивирующей форме. При этом нужно подобрать иммуномодулирующий препарат правильно, определить его оптимальную дозировку. Также могут применяться иммуноглобулины и иммуносупрессивные препараты. При их использовании необходимо регулярно оценивать промежуточные результаты терапии, проводя контрольные МРТ.
Реабилитация и поддерживающая терапия
Поддержка и реабилитация — важная часть лечения рассеянного склероза. Есть несколько методик поддерживающей терапии, и их можно выбирать в зависимости от того, какими симптомами проявляется болезнь, как быстро она прогрессирует, как протекает. Задачи реабилитации — укрепление здоровья, восстановление нормального самочувствия, сохранение хорошего качества жизни. Ее можно вести в нескольких направлениях.

Часто при реабилитации применяется физиотерапия и ЛФК. Комплексы процедур и упражнений помогают сохранять активность, даже если рассеянный склероз влияет на работу мышц. Для этого применяются специальные упражнения, тренировки, направленные на поддержание физической формы, сохранение двигательных навыков. Если из-за осложнений рассеянного склероза возникают проблемы с координацией движений или ходьбой, при реабилитации возможно обучение использованию вспомогательных средств: поручней, тростей и других.

При рассеянном склерозе нужно вести здоровый образ жизни: отказаться от курения, быть физически активным, правильно питаться, избегать стрессов и чрезмерных нагрузок. Это помогает сохранять здоровье, уменьшает количество триггеров — факторов, способных вызвать обострение болезни. К триггерам, в том числе, относятся инфекции, травмы головы, спины, психическое или физическое перенапряжение, отравления. Вакцинация не является триггером, не влияет на риск обострения.
Если из-за болезни появляются проблемы с мочеиспусканием, их можно решить с помощью специальных упражнений для мышц тазового дна. Дополнительно врач может назначить прием витамина D, чтобы замедлить развитие болезни. При депрессии, тревожности, снижении когнитивных функций, реабилитацию проводит психотерапевт, который помогает сохранять навыки концентрации, тренировать память, мышление.
Прогноз и профилактика
Сложно прогнозировать, как будет протекать рассеянный склероз. У многих людей с этим заболеванием обострения случаются редко, а ремиссии продолжаются месяцами и даже годами. Чем раньше болезнь диагностирована, чем быстрее начато ее лечение, тем лучше общий прогноз. Прогноз в том числе зависит от того, как начинается заболевание:
- При клинически изолированном синдроме сначала есть только один симптом, но со временем (обычно в течение 5 лет) к нему добавляются и другие проявления. Терапия иммуномодуляторами замедляет развитие болезни.
- При рентгенологически изолированном синдроме (есть очаг поражения, но нет симптомов), сохраняется риск развития рассеянного склероза, и нужно провести обследование для его оценки.
- При наличии симптомов или нескольких очагов поражения заболевание может быстро прогрессировать, и важно как можно быстрее начинать терапию.
На начальных стадиях часто случаются продолжительные ремиссии, которые длятся 1-2 года или дольше. Такие ремиссии не означают, что болезнь не вернется — со временем, особенно, без лечения рецидивы будут происходить все чаще. Долгие ремиссии важно использовать, чтобы укрепить здоровье и начать реабилитацию.
Надежной профилактики рассеянного склероза или его обострений не существует, но можно уменьшать эти риски, корректируя образ жизни:
- отказаться от курения;
- избегать переутомления, стрессов;
- ограничить влияние неблагоприятных экологических факторов;
- не допускать развития хронических инфекций;
- чаще бывать на солнце, проводить больше времени на свежем воздухе;
- ограничивать употребление животных жиров, придерживаться правильного питания.
Человек может болеть рассеянным склерозом многие годы, сохраняя нормальное качество жизни, обычную активность, работоспособность. Чаще всего болезнь не сокращает продолжительность жизни. При правильном подходе к лечению и реабилитации обострения происходят редко, а симптомы не слишком сильно выражены.
Причины рассеянного склероза
До конца не установлено, почему появляется рассеянный склероз, но есть четыре основные группы причин¹:
- иммунные;
- генетические;
- инфекционные;
- связанные с окружающей средой.
Предполагается, что на развитие болезни влияет сразу несколько факторов.
Иммунные нарушения
Известно, что заболевание является аутоиммунным. Из-за сбоя в работе иммунной системы ее клетки атакуют миелиновую оболочку нервов. Это происходит потому, что собственная ткань организма ошибочно распознается как угроза. Из-за неправильной реакции B-лимфоциты и T-лимфоциты повреждают миелин. Предполагается, что иммунные клетки реагируют на белок миелина, активируются, вызывают воспаление, повреждение ткани. Причина такой ошибочной реакции пока не установлена.
Наследственность
Рассеянный склероз не считается наследственным заболеванием, но выявлено больше 200 генетических факторов, которые формируют предрасположенность к болезни. Также известно, что риск заболеть несколько выше для тех, у кого в семье уже были случаи этого заболевания. При этом болезнь не передается напрямую от родителя к ребенку. Генетический фактор влияет только на вероятность ее появления, и человек заболевает при условии, что есть и другие причины, например, влияние неблагоприятных факторов окружающей среды. Несмотря на то что определенные комбинации генов связаны с риском развития болезни, даже при их выявлении у конкретного человека нельзя предсказать, заболеет ли он.
Внешние факторы
Они связаны с влиянием экологических факторов, с образом жизни. Основными считаются загрязнение воздуха, постоянный контакт с органическими растворителями (например, с бензином или продуктами переработки), недостаток витамина D (он напрямую связан с работой иммунной системы). Дефицит витамина D возникает, если человек мало бывает на солнце. Предполагается, что при получении достаточного количества витамина D, риск развития рассеянного склероза снижается. Этим, в том числе, объясняют особенности географического распространения болезни. Она реже встречается у людей, живущих ближе к экватору, там, где солнечная активность выше. Показатели заболеваемости постепенно увеличиваются по мере удаления от экватора и снижения солнечной активности.
Витамин D вырабатывается в коже под лучами ультрафиолета. Его можно получать и с пищей: жирные сорта рыбы, сливочное масло, яичный желток, молочные продукты. Витамин D можно принимать в качестве пищевой добавки, но делать это лучше только при подтвержденном анализом дефиците и после консультации с врачом. Считается, что для детей или подростков, получающих достаточно витамина D, риск заболеть рассеянным склерозом снижается.
Загрязнение воздуха — среди тех факторов, которые могут увеличивать риск заболеть рассеянным склерозом. Заболевание чаще встречается в промышленных районах, там, где показатели такого загрязнения более высокие, но пока исследования не подтверждают прямую связь между этим фактором и болезнью.
Воздействие органических растворителей может быть еще одной причиной рассеянного склероза. Такие растворители содержатся в красках, лаках, клеях и т.п. Если человек постоянно работает с ними, вероятность заболеть может быть выше (при влиянии и других факторов).

Инфекционные болезни
Некоторые вирусные инфекции могут увеличивать риск рассеянного склероза. Чаще всего заболевание связывают с герпесвирусом Эпштейна-Барр. Также среди возможных причин может быть заражение вирусом герпеса человека 6 типа, цитомегаловирусом, вирусом ветряной оспы. Точно неизвестно, как именно вирусы провоцируют появление болезни. Это может происходить в результате развития хронической инфекции. Другая возможная причина — наличие у вирусов и клеток головного и спинного мозга схожих компонентов, из-за чего иммунная система начинает ошибочно атаковать миелин. У ряда вирусов выявлены белки, схожие с основным белком миелина. В числе этих вирусов — герпесвирус 6 типа, вирус Эпштейна-Барр, а также некоторые другие.
Классификация заболевания
Для назначения правильного лечения важно разобраться во всех нюансах заболевания. Мы составили для вас подробную классификацию рассеянного склероза, чтобы вы четко знали, что именно с вами происходит. Выделяют несколько видов склероза по тому, как он протекает, какие отделы нервной системы поражены, какова стадия болезни².
Есть следующие типы течения рассеянного склероза:
- Ремитирующий — при таком течении обострения случаются редко, а ремиссии могут продолжаться годами. Периоды между обострениями могут протекать по-разному: у одних пациентов пораженные отделы нервной системы полностью восстанавливаются, а у других сохраняется неврологический дефицит.
- Первично-прогрессирующий — симптомы нарастают постепенно и постоянно, а общее состояние ухудшается. В периоды ремиссии оно может стабилизироваться. Заболевание начинается не с обострения, а с постепенного появления, усиления симптомов.
- Вторично-прогрессирующий. Сначала протекает как ремитирующая форма, но затем начинает прогрессировать. Даже между обострениями состояние постепенно ухудшается, часть симптомов сохраняется постоянно.
Существует еще одна классификация, выделяющая другие типы течения рассеянного склероза:
- Неактивный — по данным МРТ новый очаги поражения не появляются, а заболевание протекает без обострений.
- Активный — периодически случаются обострения, или МРТ показывает новые очаги поражения.
- С прогрессированием или без него — с нарастанием симптомов, ухудшением общего состояния или без него.
Также выделяют две особенные формы рассеянного склероза:
- Злокачественный. Протекает тяжело, в острой форме, почти без ремиссий. Симптомы быстро нарастают, состояние постоянно ухудшается. В тяжелых случаях всего за несколько месяцев человек умирает. При таком течении в стволе мозга развиваются массивные очаги поражения. Оно встречается редко, менее, чем в 5% случаев.
- Быстропрогрессирующий. Ремитирующий рассеянный склероз без лечения может переходить в эту форму. При таком течении увеличивается частота обострений (не 1-2, а 2 и более в год). Состояние постепенно ухудшается, количество очагов поражения увеличивается.
При рассеянном склерозе возможно несколько вариантов локализации поражений:
- Церебральная, с поражением пирамидной системы, нарушением сложной координации движений.
- Стволовая, при которой поражен ствол головного мозга. Тяжелая форма с быстрым прогрессированием вплоть до инвалидности.
- Оптическая, при которой поражена зрительная система.
- Мозжечковая, с поражением мозжечка, развитием атаксии и других связанных с ним нарушений.
- Спинальная, поражение спинного мозга, проявляющееся ослаблением мышц, снижением чувствительности, другими расстройствами.
- Цереброспинальная. В головном и спинном мозге большое количество очагов поражения, что проявляется церебральными, мозжечковыми и другими нарушениями.
В течении болезни выделяют две основные стадии — ремиссию и обострение:
- При обострении уже имеющиеся неврологические симптомы усиливаются, возможно появление новых симптомов. Эти проявления сохраняются дольше, чем на сутки, а затем полностью или частично проходят. Они не сопровождаются повышением температуры или другими симптомами инфекции.
- В период ремиссии нет новых обострений, симптомы не прогрессируют, состояние не ухудшается в течение 30 дней или более.
Течение заболевания оценивают в том числе по тому, как изменяется уровень инвалидизации (ухудшение состояния здоровья из-за заболевания). Болезнь может протекать со стойким прогрессированием или усилением инвалидизации. При прогрессировании неврологические нарушения постоянно нарастают, причем это происходит не во время обострения и не связано с ним. Тяжесть нарушений постоянно оценивают. Считается, что инвалидизация прогрессирует, если симптомы постепенно становятся более тяжелыми в течение трех или более месяцев.
Усиление инвалидизации происходит, если после обострения неврологические симптомы постепенно становятся более тяжелыми, а общее состояние ухудшается по сравнению с предыдущей ремиссией. Если симптомы постепенно становятся менее выраженными в течение полугода, считается, что происходит уменьшение инвалидизации.
Факторы риска
Существует несколько факторов риска, которые связывают с развитием рассеянного склероза³.
Географический фактор
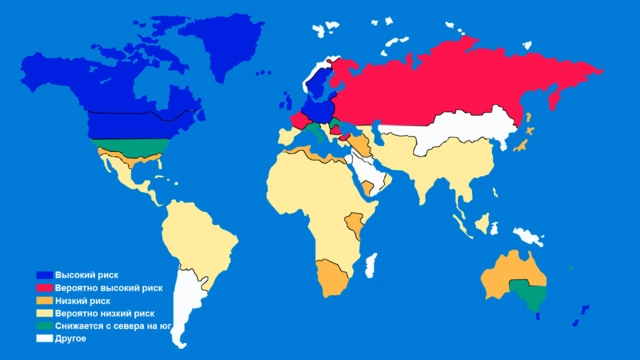
Для жителей регионов, удаленных от экватора, риск развития рассеянного склероза выше (рис. 3). Это связывают с низкой солнечной активностью в таких регионах и снижением выработки витамина D у их жителей из-за этого. При этом среди некоторых этнических групп (в том числе, в районах высокого риска) распространенность заболевания остается низкой.
Экологические проблемы
В районах с неблагоприятной экологической обстановкой болезнь встречается чаще. Риск увеличивается в связи с постоянной интоксикацией продуктами переработки, органическими растворителями, отходами промышленной деятельности. Экологический фактор особенно сильно влияет на детей и подростков, увеличивая для них вероятность развития рассеянного склероза.
Перенесенные инфекции
Хронические бактериальные инфекции, вирусы герпеса, гриппа, а также некоторые вирусы детских инфекций могут провоцировать развитие заболевания, а также становиться триггером обострений, если болезнь уже есть.
Питание
Дефицит витаминов D, A, E, недостаток растительных жиров, преобладание животных жиров в рационе может увеличивать риск заболевания. При этом нет подтвержденных данных о том, что коррекция питания влияет на течение рассеянного склероза или обеспечивает его надежную профилактику.
Образ жизни
На риск развития рассеянного склероза влияет постоянный психоэмоциональный стресс. Заболевание также связано с курением. Считается, что оно увеличивает риск появления болезни, а также делает ее течение более тяжелым.
Рассеянный склероз у женщин встречается чаще, чем у мужчин, и поэтому женский пол считают одним из рисков заболевания. К числу рисков относят молодой возраст. Заболевание чаще появляется у людей в возрасте до 40 лет.
Осложнения рассеянного склероза
Риск появления осложнений и их тяжесть прямо связаны с состоянием иммунной системы пациента. Если заболевание прогрессирует, могут появляться следующие нарушения:
- быстрая утомляемость;
- постоянное чувство усталости;
- мышечная слабость;
- головокружения;
- нарушение координации движений;
- нарушения произвольных движений;
- развитие спастики и связанное с этим ограничение двигательных возможностей рук и ног;
- ухудшение зрения (становится менее четким, поля зрения уменьшаются, могут искажаться цвета, появляться «слепые» участки).
Рассеянный склероз может влиять на психическое состояние и поведение. Из-за этого человек может становиться раздражительным. Возможны частые перепады настроения, тревожность или эйфория, нарушение оценки своего состояния. Часто заболевание влияет на когнитивные функции и приводит к проблемам с памятью, способностью к обучению, с вниманием, ориентацией в пространстве или времени. Из-за поражения спинного мозга могут развиваться тазовые нарушения, и в том числе задержки мочеиспускания, запоры, проблемы с контролем опорожнения кишечника, мочевого пузыря. Это опасно развитием урологических заболеваний, нарушений в работе тазовых органов. При спинальных формах дополнительно появляется опасность развития пролежней.
Диагностика рассеянного склероза
Рассеянный склероз диагностирует невролог. Для этого он проводит осмотр, собирает информацию о жалобах, назначает анализы, обследования. Диагностика выполняется в несколько этапов.
При оценке собранных во время диагностики данных используются критерии Мак-Дональда³. Они определяют клинические, радиологические и лабораторные признаки, позволяющие точно установить наличие или отсутствие рассеянного склероза. В составе этих диагностических критериев сформировано пять возможных комбинаций таких признаков (сочетание неврологических симптомов, выявленных очагов поражения и их распространения). Эти критерии применяют при диагностике в том числе на ранней стадии заболевания.
Опрос и осмотр
Во время опроса нужно рассказать врачу об имеющихся симптомах, о том, когда они появились, как часто повторяются, усиливаются ли. Во время осмотра врач проводит оценку семи функциональных систем (зрение, мозжечок, сенсорная система, мышление и другие). При оценке специалист проверяет симптомы или проводит специальные тесты (например, для оценки рефлексов), а также опрашивает пациента. При диагностике рассеянного склероза во время такого осмотра для оценки используются специальные шкалы (например, шкала функциональных систем по Куртцке).
Во время осмотра врач выявляет признаки поражения нервной системы, оценивает вероятное расположение очагов поражения, а также динамику состояния. Рассеянный склероз диагностируют, если неврологические симптомы постепенно прогрессируют в течение минимум полугода, и при этом у пациента было не менее двух обострений или ухудшений состояния длительностью более суток, с интервалом более месяца.
Лабораторные анализы
Лабораторные исследования нужны, чтобы определить общее состояние здоровья, выявить сопутствующие заболевания, учесть возможные противопоказания при дальнейшем лечении.
При подозрении на рассеянный склероз проводят:
- развернутый клинический анализ крови;
- биохимический анализ крови с оценкой маркеров воспаления, функций печени, почек, уровня глюкозы, кальция;
- клинический анализ мочи;
- анализ крови на антитела к гепатиту B и C, бледной трепонеме, ВИЧ;
- определение уровня ТТГ, Т4 свободного, антител к тиреоглобулину и тиреопероксидазе, антинуклеарных антител.
Этих исследований достаточно, чтобы поставить диагноз, но иногда могут назначаться дополнительные тесты.
Инструментальная диагностика
При подозрении на рассеянный склероз проводится МРТ головного мозга с контрастированием. Поставить диагноз можно и без этого исследования, но его результаты помогают получить больше данных, оценить поражение тканей, а также исключить другие диагнозы, у которых могут быть похожие симптомы. МРТ позволяет выявлять участки измененной плотности в белом веществе головного мозга. Дополнительно может проводиться МРТ спинного мозга (область шейного отдела), грудного, пояснично-крестцового отделов (исследование назначают, если есть подозрение на локализацию очагов поражения в этих областях).
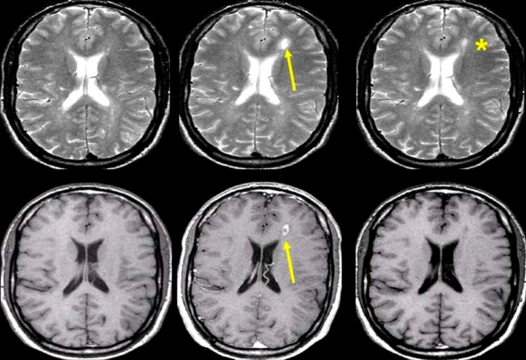
Дополнительные методы
При развитии неврита зрительного нерва возможно проведение дополнительных исследований, включая:
- исследование вызванных потенциалов для оценки реакции структур головного мозга на зрительные стимулы;
- МРТ глазных орбит для диагностики патологических изменений глазных мышц, глазного яблока, зрительного нерва;
- оптическую когерентную томографию для оценки толщины слоя клеток нервных волокон, сетчатки.
Эти исследования позволяют оценить связь воспаления неврита с рассеянным склерозом, а также уточнить прогноз течения заболевания.
Дифференциальная диагностика
Существует несколько заболеваний, проявления которых могут быть схожими с симптомами рассеянного склероза, и их важно выявить или исключить при постановке диагноза. Среди них:
- острый поперечный миелит — острое воспаление сегмента спинного мозга;
- арахноидит — воспаление паутинной оболочки спинного или головного мозга;
- экстрамедуллярная опухоль спинного мозга — новообразование, расположенное вне его структур;
- острая атаксия, развивается как осложнение тяжелых инфекционных заболеваний;
Также рассеянный склероз отличают от клинически или рентгенологически изолированных синдромов. Клинически изолированные синдромы проявляются только одним характерным для заболевания синдромом. Рентгенологически изолированные синдромы — это случайно выявленные при МРТ поражения, у которых нет клинической симптоматики.
Заключение
Рассеянный склероз — непредсказуемое заболевание, связанное с аутоиммунными нарушениями. Из-за них нарушается работа нервной системы, и это может приводить к появлению разных симптомов: от ухудшения зрения до проблем с координацией движений. Важно как можно раньше диагностировать и начать лечить рассеянный склероз — это поможет замедлить развитие болезни и улучшить общий прогноз.
Источники
- The National Multiple Sclerosis Society. What Causes Multiple Sclerosis.
- Всероссийское общество неврологов. Рассеянный склероз. Клинические рекомендации, 2020.
- А.Н.Бойко, О.О.Фаворова, О.Г.Кулакова, Е.И.Гусев. Эпидемиология и этиология рассеянного склероза, 2011
- Michael C. Levin , MD. Рассеянный склероз. Справочник MSD, 2019














