Что такое замершая беременность?
Замершей называют беременность, в течение которой плодное яйцо прекращает развиваться и погибает. Случается это чаще всего на ранних сроках беременности, но риск сохраняется на протяжении всего периода гестации.
Замершая беременность всегда означает гибель плода. После этого чаще всего происходит выкидыш: погибший плод выходит через естественные родовые пути. Однако так случается не всегда. Плод может оставаться в матке даже на фоне начавшегося кровотечения. Это опасно тяжелыми осложнениями и угрожает жизни женщины. От того, произошел ли выкидыш, зависят и действия врачей. Если плодное яйцо не вышло или вышло не полностью, понадобится хирургическое вмешательство, чтобы очистить полость матки от плодных оболочек. Если УЗИ подтверждает, что после выкидыша плод вышел полностью и в матке ничего не осталось, можно обойтись консервативным лечением.
Самопроизвольный выкидыш из-за замирания беременности является самым частым осложнением при вынашивании ребенка, но это не означает, что женщина больше не сможет забеременеть и родить. Часто уже следующая попытка завершается появлением на свет здорового малыша.

От 10 до 20% беременностей заканчивается самопроизвольным выкидышем, а 80% самопроизвольных выкидышей происходит в первом триместре. При этом в 80% случаев эмбрион погибает до начала выкидыша, что связано с нарушениями в течении беременности¹.
Симптомы замершей беременности
Чаще всего развитие эмбриона прекращается в первом триместре, и выкидыш начинается до того, как женщина замечает изменения в самочувствии. Иногда это обнаруживают во время планового УЗИ.
Если плод перестает развиваться на сроке до 12 недель, могут появиться следующие признаки:
- Матка перестает увеличиваться в размерах.
- Исчезают симптомы токсикоза, характерные для этого периода: пропадает тошнота, рвота, реакция на запахи.
- Если выкидыш не начинается дольше трех недель после гибели плода, появляются признаки интоксикации: слабость, головокружение, повышение температуры тела, женщина может постоянно мерзнуть.
В редких случаях рост плода прекращается во втором триместре, и тогда его шевеления не начинаются даже после 20 недели или прекращаются, грудь перестает набухать и становится менее чувствительной. Иногда у женщины появляется молоко.
Если плод погибает в третьем триместре, признаки замершей беременности могут появиться только через 2-6 недель. Это боли в пояснице и внизу живота, кровянистые выделения, выкидыш³.

Признаки выкидыша
Если плод погибает и начинается выкидыш, могут появляться следующие симптомы:
- кровянистые выделения;
- тянущая боль внизу живота и в пояснице;
- температура тела выше 37,5°C;
- общее недомогание.
Все эти признаки необязательно указывают на выкидыш. Например, высокая температура может быть связана с простудой, а плохое самочувствие, недомогание — с усталостью или токсикозом. Даже кровянистые выделения не всегда заканчиваются потерей плода. Это происходит в 12-57% случаев.
Когда происходит выкидыш, кровотечение постепенно усиливается. Вместе с кровью могут выходить большие сгустки. Боли внизу живота становятся сильнее. Они могут быть тянущими, приступообразными, похожими на схватки или на сильную менструальную боль. При этих симптомах нужно вызывать скорую помощь. Кровотечение опасно и может угрожать жизни матери.
Выкидыш может по-разному ощущаться на разных сроках беременности. Если срок всего несколько недель, боль и кровотечение могут быть не слишком сильными. Чем больше срок, тем тяжелее происходит выкидыш, тем опаснее он для жизни женщины.

Во время беременности, особенно в ее первом триместре важно внимательно относиться к своему самочувствию и обращаться к врачу сразу же, если появляются тревожные признаки. При этом важно помнить, что даже тревожные симптомы не всегда означают потерю плода.
Лечение замершей беременности
При замершей беременности плод перестает расти и погибает. Если такая беременность не саморазрешается выкидышем, ее необходимо завершать, очищая полость матки. Это делают при условии, что замершая беременность точно подтверждена. Если результаты УЗИ сомнительные, врачи будут продолжать наблюдение. При кровотечении нужна госпитализация даже в случае, если диагноз не подтвержден.
Если точно установлено, что плод погиб, возможно несколько вариантов клинического течения и лечебной тактики¹:
- Выкидыш не произошел. Кровотечения не было или оно было, но плод остался в матке. Матку нужно очистить, и для этого используются хирургические или медикаментозные методы.
- Выкидыш произошел, но не полностью. Плод вышел, но часть тканей осталась в матке. Для чистки в таких случаях чаще всего используют хирургию.
- Выкидыш произошел, в матке ничего не осталось. Это подтверждают с помощью УЗИ. Если в матке ничего нет, чистку можно не проводить.
Для медикаментозного прерывания беременности применяются препараты на основе мифепристона или мизопростола. Они стимулируют сокращение миометрия, повышают тонус матки, в результате чего ее содержимое выходит. У этого метода есть несколько особенностей:
- применяется только на ранних сроках;
- позволяет не использовать наркоз;
- требует обязательного УЗИ-контроля после аборта.
Использовать лекарственные средства для прерывания беременности можно только по назначению врача и под его постоянным контролем. В некоторых случаях прием препарата не вызывает выкидыш, и тогда врач может рекомендовать увеличить дозировку, провести хирургическую операцию или подождать некоторое время.
Удалить содержимое матки можно хирургическим путем, в первом триместре для этого используется метод вакуумной аспирации. Ее можно проводить под местной анестезией. При вакуумной аспирации содержимое матки удаляется вместе с функциональным слоем эндометрия с помощью специального прибора. На раннем сроке может также применяться дилатация и кюретаж — менее безопасный способ аборта, при котором канал шейки матки расширяют (дилатация), а затем содержимое матки «выскабливают» кюреткой.
Во втором триместре применяется дилатация и эвакуация, при которой плод удаляется с помощью вакуумного отсоса после расширения шейки матки. В третьем триместре после гибели плода для прерывания беременности проводится искусственная стимуляция родов.
Сразу после прерывания неразвивающейся беременности женщине в течение некоторого периода необходимо наблюдение у врача, чтобы снизить риск осложнений. Также почти всегда нужно лечение эндометрита и восстановление характеристик эндометрия. Эндометрит (воспаление слизистой оболочки матки) лечат, назначая противовоспалительные препараты. Антибактериальная терапия применяется только при условии, что есть диагностированная инфекция. Для восстановления функций эндометрия могут использоваться гормональные препараты.

Что делать после неразвивающейся беременности?
Важно обследоваться и понять причины, по которым остановилось развитие плода. Если это не первый случай, нужно пройти генетическое, эндокринологическое и иммунологическое обследование. Также у таких пациенток оценивают анамнез, включая образ жизни, имеющиеся заболевания, возможное влияние вредных факторов. Проводится гистологическое исследование извлеченных из матки тканей.
После прерывания необходимо наблюдаться у гинеколога, чтобы уменьшить риск осложнений. В первое время проводится несколько исследований, включая УЗИ, чтобы проверить состояние матки, клинические анализы крови (результаты могут указывать на наличие инфекции или воспаления), осмотр и консультация у гинеколога, а также другие обследования по назначению врача⁴.
Психологические последствия невынашивания
Прерывание беременности, будь она запланирована или нет, — тяжелая психологическая травма для женщины. Иногда она оказывается настолько сильной, что ее влияние сохраняется в течение многих месяцев и даже лет. Женщине в такой ситуации нужна не просто психологическая поддержка, а помощь врача, полноценная реабилитация. Без нее потеря ребенка может приводить к формированию постабортного синдрома.
Постабортный синдром — это набор симптомов и проявлений, связанных с потерей ребенка. Среди его признаков:
- ощущение, утраты, пустоты;
- чувство вины;
- депрессивное расстройство;
- навязчивые мысли о том, каким мог быть ребенок, что произошло бы, если не случился выкидыш;
- частое повторение эмоционального переживания сложившейся ситуации;
- нарушения сна, бессонница, ночные кошмары;
- эмоциональная холодность и закрытость, попытка «отключить» чувства, связанные с выкидышем.
Постабортный синдром развивается в несколько стадий. Вначале женщина может чувствовать облегчение, особенно если беременность не была запланированной, а прерывание беременности (выкидыш) протекало тяжело. Эти ощущения быстро сменяются тоской, грустью, ощущением утраты. Со временем они переходят в гнев, и женщина пытается найти кого-то, кто виноват в произошедшем (например, ее партнер или врач). Чаще всего в итоге она обвиняет себя, из-за чувства вины развивается депрессия. Испытывать печаль, тоску, чувство утраты после выкидыша нормально, но если страдания оказываются слишком глубокими, лучше обратиться к психологу⁶.
Диагностика замершей беременности
При угрозе невынашивания используют несколько методов диагностики, чтобы убедиться в том, что развитие плода действительно остановилось и он погиб, а также точно оценить состояние женщины.
Пациентка должна подробно описать гинекологу свое самочувствие в последние дни или недели. При замершей на раннем сроке беременности живот перестает расти, а симптомы токсикоза могут исчезнуть. Если есть кровотечение, боли в животе или пояснице, слабость, повышенная температура или другие симптомы, о них нужно сообщить врачу. Во время осмотра гинеколог оценит размеры матки (они могут не соответствовать предполагаемому сроку). Также проводится гинекологический осмотр. Если есть признаки остановки развития плода, гинеколог направляет женщину на ультразвуковое исследование.
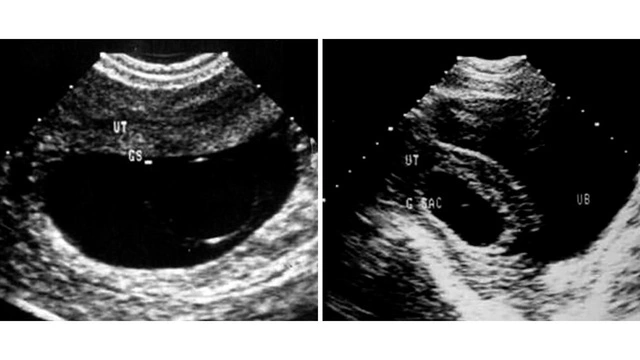
В ряде случаев неразвивающуюся беременность выявляют во время планового УЗИ еще до того, как появляются ее симптомы. Признаки зависят от срока:
- В первом триместре при анэмбрионии не удается визуализировать зародыш, матка и плодное яйцо не соответствуют сроку. Плодное яйцо также может расти с нормальной скоростью, но не содержать эмбрион.
- Если плод погиб в первом триместре, но выкидыша не произошло, плодное яйцо будет деформированным, УЗИ покажет маловодие, отставание размеров матки от срока.
- Во втором и третьем триместрах при гибели плода УЗИ показывает изменения его головки, позвоночника, конечностей, костей скелета. Размер плода не соответствует сроку⁴.

Отсутствие сердцебиения не означает, что плод прекратил развиваться и погиб. На ранних сроках сердцебиения не наблюдаются. На более поздних они могут не визуализироваться на УЗИ по другим причинам, например, из-за брадикардии (низкая частота сердечных сокращений). Кроме отсутствия сердцебиения должны быть и другие признаки гибели плода.
На раннем сроке ультразвуковое исследование дополняют анализом крови на ХГЧ. Это гормон, уровень которого повышается при наступлении беременности и продолжает расти в течение первого триместра. Если плод погибает, уровень ХГЧ оказывается ниже нормы в несколько раз для предполагаемого срока.
Причины замершей беременности
Найти вызвавшие замершую беременность причины удается не всегда. Тем не менее важно попытаться определить их, чтобы учесть при планировании следующей беременности. Существуют следующие основные причины невынашивания:
- генетические (хромосомные) аномалии плода;
- патологии эндометрия (утолщение, разрастание и другие);
- тромбофилия, антифосфолипидный синдром и другие патологии системы свертывания крови у матери;
- гормональные нарушения;
- инфекции (например, хламидиоз, сифилис, микоплазмоз и другие);
- влияние иммунологических, токсических и других факторов².
Самая частая причина замершей беременности на раннем сроке — патология самого плода. Из-за них его дальнейший рост невозможен, он погибает, и происходит выкидыш. Патологии эндометрия (внутреннего слизистого слоя матки), при которых он не может обеспечить питание плода, гормональные или иммунологические нарушения, препятствующие развитию эмбриона, и другие подобные проблемы встречаются намного реже.
Факторы риска
Некоторые факторы могут увеличивать вероятность замершей беременности (ЗБ). Их влияние не всегда приводит к выкидышу. Тем не менее важно знать о них и учитывать при планировании зачатия, чтобы снизить вероятность нарушений при развитии плода. К основным факторам риска относят следующие:
- Возраст. Если в возрастной группе от 20 до 30 лет только 9-17% беременностей заканчиваются неблагополучно, к 35 годам риск выкидыша возрастает до 20%, к 40 годам до 40%, а к 45 — до 80%¹.
- Курение, употребление алкоголя и кофеина. Даже умеренное употребление спиртного или выкуривание небольшого количества сигарет при планировании беременности и во время нее может быть опасным. Также не рекомендуется пить больше 4-5 чашек кофе в день.
- Наличие хронических заболеваний, включая сахарный диабет, нарушения работы щитовидной железы, поликистоз яичников и другие болезни.
- Употребление некоторых лекарственных препаратов, включая нестероидные противовоспалительные средства, противоопухолевые, противогрибковые препараты, антидепрессанты.
- Анатомические особенности женских половых органов: врожденные аномалии или миома матки, травма шейки матки и другие.
- Ожирение, в том числе связанное с сахарным диабетом второго типа и другими эндокринными нарушениями.
- Низкий индекс массы тела, недостаточный вес.
- Любые состояния, при которых температура тела поднимается выше 38°C, включая грипп, простуду и другие подобные болезни.
- Воздействие вредных производственных факторов или токсинов.
- Дефицит фолиевой кислоты. Увеличивает риск патологий плода, невынашивания, выкидыша. Фолиевую кислоту нужно принимать всем женщинам уже при планировании беременности, за три месяца до зачатия. Ее продолжают пить в течение всего первого триместра, до 12 недели.
Многие, и в том числе некоторые врачи, считают, что после ЭКО риск замершей беременности выше, но статистика этого не подтверждает. Применение репродуктивных технологий само по себе не является фактором риска, но если у женщины есть хронические заболевания, препятствующие естественному зачатию, они могут помешать доносить беременность, и это нужно учитывать при ее планировании. Даже после неудачной попытки ЭКО следующая беременность часто проходит нормально и заканчивается рождением малыша.
После первого выкидыша риск, что следующая беременность окажется замершей, почти не увеличивается. Если две беременности подряд завершаются неблагополучно, возрастает риск того, что и последующие попытки закончатся ранней потерей плода. В этом случае паре особенно важно пройти обследование и установить причины выкидышей.
Что не может быть причиной выкидыша?
Иногда причиной выкидыша считают факторы, которые с ним не связаны, например:
- физическая активность, занятия спортом;
- занятия сексом;
- авиаперелеты;
- стресс;
- вакцинация против вируса папилломы человека;
- аборты в прошлом;
- применение любых контрацептивных средств.
Все это не может стать причиной патологии развития плода, если беременность протекает нормально.
Классификация замершей беременности
При замершей беременности диагноз ставят (или подтверждают, если выкидыш уже начался) по результатам УЗИ. Исследование может показать анэмбрионию или гибель плода. Между этими ситуациями есть разница:
- Анэмбриония — это патология, при которой внутри плодного яйца нет эмбриона, он не был сформирован или перестал расти до пятой недели.
- Гибель плода — нарушение, при котором эмбрион сначала формировался нормально, но затем перестал расти⁴.
Если эмбрион погиб на раннем сроке, при ультразвуковом исследовании будут видны сгустки, его фрагменты. Если на УЗИ видно пустое плодное яйцо, это не всегда является анэмбрионией — иногда так же выглядит нормальный плод на очень раннем сроке.
Пузырный занос
Пузырный занос — нарушение во время беременности, при котором плод погибает. Патология развивается, если в оплодотворении участвует яйцеклетка без гаплоидного ядра или сразу два сперматозоида. Состав хромосомного набора при пузырном заносе оказывается нарушенным. В норме оболочка плода (хорион) имеет ворсинки, с помощью которых она прикрепляется к эпителию матки. При пузырном заносе на месте ворсинок образуются пузырьки, заполненные жидкостью (рис. 1). Если при этом ткани эмбриона отсутствуют, пузырный занос называют полным. Если эмбрион или ткани эмбриона частично сформированы, пузырный занос является неполным.
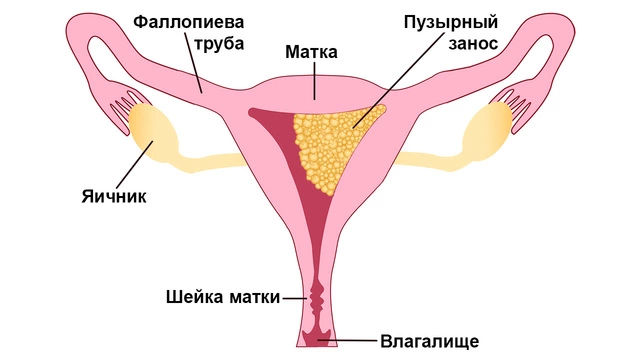
Пузырный занос может развиваться:
- при нарушениях во время оплодотворения;
- после выкидыша из оставшихся в матке клеток;
- после доношенной беременности из оставшихся в матке клеток.
Пузырный занос является одним из вариантов гестационной трофобластической болезни, при которой клетки аномально растут и быстро делятся, формируя опухоли. В 80% случаев они доброкачественные. Пузырный занос удаляют, а затем обязательно продолжают наблюдение (анализ крови на ХГЧ, УЗИ органов малого таза) в течение 6-12 месяцев, чтобы убедиться, что не образовалась злокачественная опухоль.
На начальной стадии пузырный занос сложно отличить от нормальной беременности: женщина чувствует симптомы токсикоза, а ее живот растет. Сначала есть только небольшие различия: тошнота и слабость могут оказаться очень сильными, а живот может расти слишком быстро. Позже начинается вагинальное кровотечение, при котором вместе с кровью выходят плотные сгустки. Обычно это происходит между 4 и 12 неделями. Если начинается кровотечение, нужно срочно обратиться к врачу.
Женщине, перенесшей пузырный занос, необходимо пройти обследование, а затем наблюдаться у врача. Важно убедиться, что содержимое матки удалено полностью, нет инфекции, воспаления. Чтобы проверить, не распространился ли занос на другие органы, проводят рентген или КТ органов грудной клетки, малого таза, живота, головного мозга. Даже при хороших результатах исследования после пузырного заноса нежелательного беременеть в течение полугода. При наступлении следующей беременности на ранних сроках нужно пройти УЗИ, чтобы убедиться, что плод развивается нормально⁵.
Осложнения замершей беременности
Когда плод перестает расти, выкидыш происходит не сразу. В некоторых случаях он может вообще не начаться до появления осложнений. Погибший плод может оставаться в матке долгое время, если:
- плацента слишком плотно прикреплена к стенке матки;
- нет иммунной реакции на погибший плод;
- сократительная реакция матки слишком слабая из-за хронического воспаления или по другим причинам.
Чем дольше погибший плод остается внутри матки, тем выше риск осложнений. Основные — это маточное кровотечение и эндометрит:
- Эндометрит — воспаление полости матки. Инфекция может распространяться за пределы матки, а также органов малого таза.
- Кровотечение при осложнениях замершей беременности обильное, длительное, опасное сильной кровопотерей, угрожающее жизни матери.

Даже если плод погибает и начинается кровотечение, это не означает, что случился выкидыш. Выкидыш происходит только когда плод выходит из матки.
Но даже если выкидыш произошел, после неразвивающейся беременности могут возникать следующие осложнения:
- Инфекционные, воспалительные, септические — в полости матки развивается инфекция, ткани воспаляются, может происходить заражение крови.
- Геморрагические — кровоточивость слизистых оболочек после выкидыша или удаления плодного яйца.
- Травмы матки или шейки матки — повреждение, перфорация тканей при удалении плода и другие.
- Гормональные — связанные с резким изменением уровней гормонов в результате прерывания беременности⁴.
Заключение
Замершая беременность связана с нарушениями в развитии плода, прекращением его роста. Ее риск особенно высок в первом триместре. Чаще всего она заканчивается выкидышем, но иногда нужно медикаментозное или хирургическое прерывание беременности. После этого необходимо пройти обследование, определить причину нарушений (если получится) и исключить риск осложнений. Результаты обследования нужно учитывать, планируя следующую беременность — это повысит шансы на то, что она пройдет благополучно.
Источники
- Министерство Здравоохранения Российской Федерации. Выкидыш в ранние сроки беременности: диагностика и тактика ведения. Клинические рекомендации. 2016.
- Joseph Nordqvist. Miscarriage: What you need to know. MedicalNewsToday, 2018.
- Antonette T. Dulay. Самопроизвольный аборт (невынашивание). Справочник MSD. 2019.
- Междисциплинарная ассоциация специалистов репродуктивной медицины. Неразвивающаяся беременность. Методические рекомендации. 2015.
- Pedro T. Ramirez. Пузырный занос. Справочник MSD. 2020.
- Глебова Н. А. Что такое постабортный синдром? СПб ГБУЗ Николаевская больница. 2019