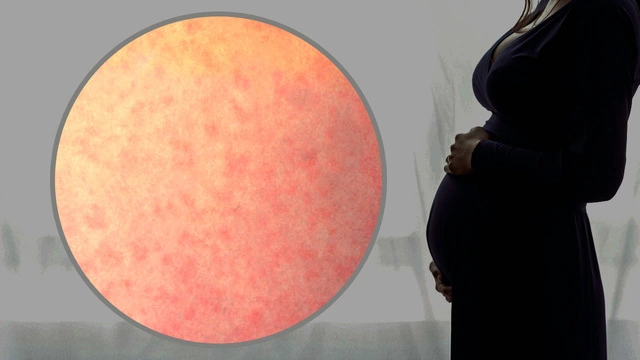
Симптомы и признаки
С момента внедрения вируса в организм до появления клинических симптомов (инкубационный период) проходит от 10 до 25 дней. У беременных могут появиться следующие симптомы¹:
- слабость;
- чувство разбитости, недомогания как при простуде;
- головная боль;
- повышение температуры до 38°С в течение 1-3 дней;
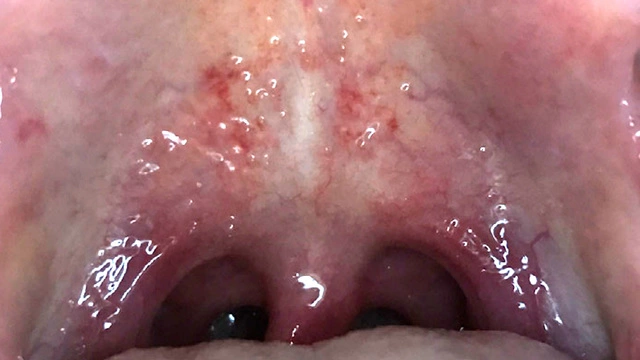
- появление бледно-розовых пятен на слизистой оболочке мягкого нёба (пятна Форхгеймера);
- покраснение зева в ротовой полости;
- насморк;
- кашель, боли в горле;
- конъюнктивит — воспаление слизистой оболочки глаз с болью, резью, слезотечением;
- увеличение заднешейных, затылочных лимфоузлов, которые становятся болезненными, — за 24-72 часа до появления сыпи;
- нарушения сна;
- снижение аппетита;
- увеличение размеров печени, селезенки;

Сыпь — главный признак краснухи
Сначала сыпь возникает за ушами, на лице, волосистой части головы. Через сутки происходит быстрое распространение кожных элементов на конечности, туловище. Высыпания сохраняются около 2-3 дней, потом проходят, не оставляя следа. В 25-30% сыпь отсутствует, что свидетельствует об атипичной форме краснухи. У 75% больных сыпь имеет вид мелких пятнышек диаметром 5-7 мм, но изредка она крупнопятнистая (10 мм и более) или с элементами папул (пузырьков). Высыпания не появляются на подошвах и ладонях¹.
Взрослые переносят болезнь тяжелее, чем дети. Но встречаются мало- или бессимптомные варианты течения. Женщина может не знать о болезни, которую покажет только анализ крови.
Лечение
Специфического лечения краснухи не существует⁴. Если беременная женщина заболела после 16-18 недели, возникает необходимость подтверждения внутриутробного инфицирования ребенка³. По показанию проводят поиск возбудителя и/или специфических антител в околоплодных водах, пуповинной крови. При положительном ответе возможность прерывания беременности сохраняется до 28-й недели с согласия матери³.

Если женщина перенесла инфекцию в первые 16 недель, поднимается вопрос об искусственном прерывании беременности. В этот период опасность генетических нарушений у плода самая высокая³.
Третий триместр относительно безопасен. На поздних сроках беременность обычно сохраняют, но за новорожденным устанавливается длительное наблюдение. После родов его обследуют на наличие вируса в организме. Молоко переболевшей матери содержит большое количество защитных элементов и антител, поэтому ребенка рекомендуют кормить исключительно грудью³.

Определить краснуху можно по основным проявлениям:
- увеличение лимфоузлов;
- появление сыпи;
- боль в суставах.
При возникновении подозрительных симптомов беременной нужно незамедлительно обратиться к своему акушеру-гинекологу, который также пригласит на консультацию инфекциониста. Лабораторную диагностику у беременных проводят трижды, учитывая серьезность вопроса.
Осложнения и последствия
В большинстве случаев у взрослых инфекция проходит без тяжелых последствий. Наиболее опасна краснуха для эмбриона и новорожденных.
Женщина может передать вирус своему ребенку через кровоток и плаценту. Риск внутриутробного заражения эмбриона достигает 80-85% в первом триместре. На 13-16 неделе беременности он составляет 50%. К концу второго триместра и в более позднем периоде — до 25%².

- До беременности сдайте анализы крови на антитела к краснухе, чтобы убедиться в наличии иммунитета.
- Если антител нет, обратитесь врачу для консультации и возьмите направление на вакцинацию. Прививку лучше делать минимум за 2 месяца до планируемой беременности.
- Во время вынашивания ребенка держитесь подальше от людей с признаками любых инфекций. В случае контактирования с больным сразу же обратитесь к врачу.
- Если обнаружены IgM к краснухе, особенно при появлении симптомов, возможно, вы заболели. Обследование повторяют примерно через 2 недели, чтобы исключить ошибку. Высокий титр IgM в сочетании с низким индексом авидности IgG — основание для постановки диагноза.
- При заражении в первом триместре врач может рекомендовать вам прервать беременность из-за высокого риска неблагоприятных последствий. На более поздних сроках вопрос о сохранении беременности решается индивидуально.
Для матери
Заболевание обычно протекает доброкачественно. Редко встречаются такие осложнения⁴:
- артрит — воспаление суставов, чаще мелких, проходит бесследно через 7-14 дней;
- энцефалит — воспаление головного мозга, риск летального исхода — 15-20%;
- геморрагический синдром — возникновение кровоизлияний в слизистых оболочках, коже, а также носовые и желудочно-кишечные кровотечения.
Еще реже отмечаются осложнения со стороны других систем и органов. Возможны множественные поражения нервов (полиневриты), воспаление легких (пневмония) и ЛОР-органов (синуситы, отиты).

Прививка — лучшая защита от краснухи
В конце 2018 года по инициативе Всемирной организации здравоохранения вакцинация против вируса Rubella стала общенациональной обязанностью в 168 странах. В 2015 году США объявили о полном освобождении от эндемической краснухи благодаря прививкам⁵.
Прививка — наиболее эффективный метод защититься от возможного инфицирования. Вакцина содержит живые частицы вируса, поэтому ее введение противопоказано во время беременности. После вакцинации не менее 3 месяцев нельзя планировать зачатие, необходимо использовать барьерные методы контрацепции (презервативы)⁴.
Для плода
Заражение в период беременности происходит через плаценту. Передача вируса Rubella становится причиной развития хронической инфекции у ребенка с поражением большинства органов. Основные мишени — нервная система, сердце, сосуды, железы.
На фоне внутриутробной инфекции вторично развивается кислородное голодание (гипоксия), которое усиливает выраженность негативных последствий. Краснуха нередко становится причиной формирования пороков развития, необратимой инвалидности, мертворождения, выкидыша².
Со стороны плода возможны такие последствия:
- аномалии развития сердца: патологическое сужение ствола легочной артерии, дефекты перегородок сердца, тетрада Фалло, коарктация аорты, воспаление сердечной мышцы;
- поражение центральной нервной системы: задержка умственного и психомоторного развития, аутизм, ДЦП, микроцефалия;
- пороки развития глаз: врожденная глаукома, ретинопатия, микрофтальмия, катаракта;
- низкая масса тела при рождении, плохой набор веса в последующем;
- желтуха на фоне увеличения печени и селезенки;
- нарушения свертываемости крови;
- расщелина твердого нёба;
- аномалии формирования мочеполовых, пищеварительных органов;
- воспаление легких, головного мозга, периферических нервов;
- внутриутробная смерть плода;
- поражение костей.
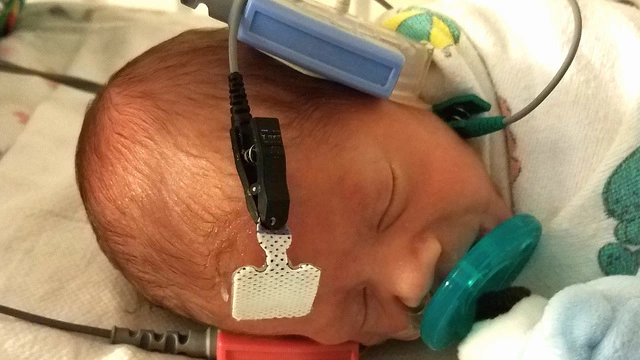
В классическом варианте врожденной краснухи (СВК) у детей развивается триада Грегга. Синдром объединяет появление глухоты (60%), пороков развития сердца (52-80%) и глаз (50-55%). Летальность при краснушной инфекции плода — около 10%⁴.
Поздние осложнения
Встречаются отдаленные последствия краснушной инфекции — через 4-6 месяцев после рождения. Такие дети плохо набирают вес, отстают в психомоторном развитии. Возможна хроническая сыпь (экзантема), воспаление сосудов, рецидивирующая пневмония с риском летальности до 70%².
Последствия перенесенной инфекции проявляются и в подростковом возрасте. К ним относят различные виды нарушений слуха, сахарный диабет 1-го типа, гормональные нарушения, прогрессирующее воспаление мозговых оболочек (панэнцефалит).
Диагностика
Для постановки диагноза проводят следующие исследования¹:
- осмотр, изучение особенностей сыпи, пальпацию лимфоузлов;
- сбор эпидемиологического анамнеза: данные о предыдущих вакцинациях, наличии контакта женщины с больными;
- общеклинический анализ крови, мочи;
- первичное обнаружение антител IgM/IgG;
- авидность IgG к краснухе — способность антител связываться с вирусом;
- нарастание титра IgG-антител в крови материи более чем 25 МЕ/мл при отсутствии IgM с повторным тестированием через 10-14 дней;
- выделение самого вируса методом полимеразной цепной реакции (ПЦР) из разных биологических материалов беременной;
- нарастание титра антител IgM в крови плода, свидетельствующих об острой фазе заболевания;
- консультацию невролога, кардиолога, неонатолога;
- другие лабораторно-инструментальные методы — при развитии осложнений.
В отдельных случаях у беременных находят острофазовые IgM-антитела при отсутствии симптомов заболевания. Такое происходит по следующим причинам:
- ложноположительный результат;
- острый период бессимптомной атипичной краснухи;
- повторное заражение после ранее проведенной вакцинации;
- индивидуально длительное нахождение IgM в крови после перенесенного заболевания, прививки;
- недавняя прививка;
- перекрестная реакция с другими вирусными инфекциями (цитомегаловирусная).
Метод полимеразной цепной реакции — наиболее достоверный способ подтвердить диагноз. Материалом для исследования может служить отделяемое ротоглотки, моча, клетки плаценты/хориона, спинномозговая или околоплодная жидкость¹.
Профилактика краснухи
Случаи заболеваемости краснухой обычно имеют вид эпидемических вспышек. Между ними проходит от 3-5 до 6-9 лет. Применяют такие методы профилактики⁴:
- своевременная вакцинация по действующему национальному календарю прививок, утвержденному МЗ РФ;
- изолирование больных не менее чем на 5 дней после появления сыпи;
- соблюдение общих правил защиты от респираторных инфекций: ношение и своевременная смена масок, мытье рук, избегание мест большого скопления людей;
- исследование крови женщин, планирующих беременность, на наличие внутриутробных инфекций (куда входит краснуха), чаще всего вызывающих патологию плода;
- вакцинация за несколько месяцев до возможного зачатия женщин без иммунитета к вирусу или с низким уровнем антител (менее 15 МЕ/мл);
- пассивная иммунизация с помощью введения иммуноглобулина против краснухи беременным, которые имели контакт с больными.
Причины краснухи у беременных
Основная причина развития краснухи у беременных — заражение вирусом Rubella⁴. Передается инфекция от больного человека к здоровому через воздух при чихании, кашле, тесных контактах. Затем вирус размножается в носоглотке и лимфатических узлах.

Источником инфекции часто бывают бессимптомные носители, то есть дети, посещающие школу или детский сад. Они становятся заразными за 7 дней до появления первых симптомов и около 3-4 дней после. Новорожденные с синдромом врожденной краснухи (СВК) могут выделять вирусные частицы в течение 1 года и больше².
Клинические рекомендации
При заражении краснухой во время беременности нужно немедленно обратиться к своему акушеру-гинекологу. Лечащий врач направит на УЗИ для оценки состояния плода, сдачу крови для выявления вируса или антител к нему. В отдельных случаях также исследуют амниотическую жидкость и пуповинную кровь ребенка.
Специфического лечения врожденной краснухи не разработано. Перед планированием зачатия нужно убедиться, что будущая мать защищена от вируса, то есть вакцинирована. Беременные женщины не должны прививаться из-за риска инфицирования.
Заключение
Заражение вирусом краснухи на ранних сроках беременности всегда указывает на неблагоприятный прогноз. Повышается вероятность самопроизвольного аборта, мертворождения или появления пороков развития у плода, несовместимых с жизнью. Риски снижаются к третьему триместру, но ребенок может инфицироваться даже в процессе родов. Единственный метод профилактики — своевременная вакцинация. Большое значение также имеет адекватное планирование беременности и комплексное обследование перед ней.
Источники
- ФГБУ НИИДИ ФМБА России. Клинические рекомендации оказания медицинской помощи детям при краснухе. 2015.
- Тимченко В.Н., Гузева В.И., Скрипченко Е.Ю. Краснушная инфекция в системе «Мать-плод-ребенок» // Детские инфекции. 2009. №4.
- Петров Ю.А., Колесников В.О. Влияние краснухи на репродуктивные возможности женщины, течение беременности и потомство // Главврач Юга России. 2020. №4 (74).
- Инфекционные болезни: национальное руководство / под ред. Н. Д. Ющука, Ю. Я. Венгерова. - 3-е изд., перераб. и доп. - Москва: ГЭОТАР-Медиа, 2021. - (Серия «Национальные руководства»). - DOI: 10.33029/9704-6122-8-INB-2021-1-1104. - ISBN 978-5-9704-6122-8
- Всемирная Организация Здравоохранения. Краснуха. 4 октября 2019 г. https://www.who.int/ru/news-room/fact-sheets/detail/rubella