Определение заболевания
Дословно радикулит означает воспаление спинномозгового корешка (с лат. radicula — корешок, а приставка -itis указывает на воспалительный процесс). Однако в клинической практике этот термин используется для обозначения поражения корешков в результате сдавливания или раздражения. Воспаление нервных волокон, которое сопровождается болью, встречается с частотой не более 0,01% от всех случаев радикулита. Именно поэтому в современной неврологии более корректным считается термин «радикулопатия» (с греч. pathos — страдание, болезнь).
Радикулит «молодеет»
«Радикулит — почти вышедшее из обихода специалистов название неврологической патологии, которое, тем не менее, знакомо каждому и очень широко используется в немедицинской среде. Более современное название радикулита — «радикулопатия». Это синдром, вызванный патологическими процессами в области нервного корешка спинного мозга, чаще всего обусловленными механическим сдавлением корешка грыжей межпозвоночного диска или другими образованиями.
С различными проявлениями радикулопатии сталкивается в течение жизни до 7% всех людей. Как правило, эта проблема характерна для более пожилых пациентов, однако постепенно заболевания позвоночника «молодеют», и данный диагноз нередко устанавливается людям в возрасте 25-30 лет».
Симптомы
Особенности проявления радикулопатии во многом зависят от места расположения пораженного корешка. В большинстве случаев заболевание сопровождается следующими симптомами:
- Боль в области поражения. Чаще всего страдают шейный и поясничный отделы, но воспаление может возникнуть на любом уровне позвоночного столба. При шейных формах это затылок, область шеи, а также руки. При грудном радикулите симптомы чаще возникают в зонах от подмышек и верхних краев лопаток до поясницы и пупка. При поясничном варианте боль зачастую представлена «прострелами» и отдает в область ягодиц или бедер.
- Ограничение движений в пораженной области из-за усиления боли при поворотах или наклонах туловища.
- Парестезии (покалывание, «ползание мурашек») в пораженных зонах.Они зависят от формы заболевания.
- При тяжелых вариантах радикулита снижается сила скелетной мускулатуры (мышечный гипотонус), из-за чего может ухудшаться мелкая моторика или ходьба.
Боль при радикулите
«Повреждение нервного корешка чаще всего проявляется интенсивной болью, распространяющейся в области, иннервируемой этим корешком. Это могут быть тянущие или острые боли, иногда пациенты описывают жгучие ощущения или прострелы. Чаще всего боль усиливается при движении и минимальной физической нагрузке и ослабевает в покое. Также характерно нарушение разных видов чувствительности (тактильной, температурной, болевой и др.) в области, которую иннервирует поврежденный корешок. В особо тяжелых случаях присоединяется слабость соответствующих мышц и нарушение функции конечностей и внутренних органов».
Лечение радикулита
Тактика лечения радикулита во многом зависит от его причин и сроков давности заболевания. Как правило, она включает в себя сразу несколько различных подходов: медикаментозную терапию, лечебную физкультуру, при необходимости — оперативное вмешательство.
Медикаментозное лечение
При радикулите медикаментозная терапия направлена на купирование боли. В основном для этого используются нестероидные противовоспалительные средства (НПВС): ибупрофен, диклофенак, нимесулид и др. Также применяются специальные пластыри с местным анестетиком (лидокаином). В комплекс терапии могут быть включены витамины группы В, миорелаксанты.
При неэффективности НПВС врач-невролог может назначать противоэпилептические препараты, которые способны подавить нейропатическую боль: габапентин, прегабалин. Также возможно использование блокад: введения глюкокортикостероидов (дексаметазон) в ткани вокруг пораженного корешка.
При инфекционном происхождении радикулита могут применяться различные группы антибиотиков или противовирусных препаратов. В этих случаях схема лечения зависит от возбудителя заболевания.
Как лечить радикулит?
«Для консервативного лечения радикулопатии обычно применяют нестероидные противовоспалительные препараты (НПВП), миорелаксанты, витамины группы В, местные средства. Из огромного количества НПВП, представленных на рынке, врач выбирает наиболее эффективный и безопасный в каждом конкретном случае препарат. При отсутствии эффекта от консервативной терапии применяются интервенционные методы лечения боли — блокады и радиочастотная терапия. Если боль прогрессирует несмотря на проводимое лечение, появляется слабость в мышцах или нарушение функции, на помощь приходят хирургические методики».
Хирургическое лечение
Оперативное лечение проводится при выраженных структурных изменениях позвонков, из-за которых механическое воздействие на корешки спинного мозга становится постоянным. Чаще всего это наблюдается при следующих состояниях:
- массивная грыжа межпозвонкового диска;
- нестабильность позвоночного столба;
- большие костные разрастания позвонка.
Решение о необходимости операции и ее объеме принимается в индивидуальном порядке с учетом сопутствующих патологий, результатов МРТ и других методов обследования. Также показанием к операции является большинство новообразований.

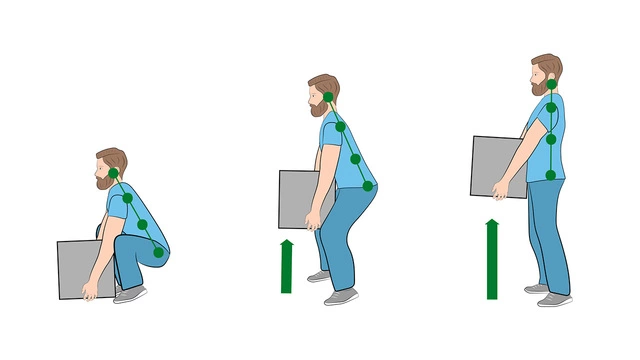
При появлении боли в первую очередь необходимо попытаться исключить провоцирующие факторы и потенциальные триггеры:
- принять нормальную позу;
- прекратить подъем тяжестей и физические нагрузки;
- ограничить физическую активность до посещения врача и установления причины боли;
- соблюдать покой;
- снять болевые ощущения при помощи нестероидных противовоспалительных препаратов.
Эти действия помогут исключить ухудшение состояния, нормализовать местное кровообращение, предотвратить отек и дальнейшее сдавливание или раздражение корешка.
ЛФК и физиотерапия
Важная часть лечения радикулопатии — лечебная физкультура. Объем и комплекс упражнений во многом зависит от области поражения и физического состояния пациента, а наиболее правильным подходом являются занятия под контролем специалиста¹.

Также может быть рекомендован массаж мышц спины, иглорефлексотерапия, мануальная терапия. В отдельных случаях используются корсеты, бандажи, пояса и различные методы физиотерапевтического лечения (электростимуляция, применение лазера, ультразвуковое лечение).
Психологические методы лечения
Психотерапия, включающая когнитивно-поведенческую терапию и терапию осознанности (mindfulness), часто применяется при хронической радикулопатии. В комплексе с ЛФК это позволяет уменьшить боль и улучшить функциональное состояние пациента¹.
Кто рискует
«Развитию радикулопатии способствует малоподвижный образ жизни, избыточная масса тела, обилие стрессов, неоптимальные, в том числе излишне тяжелые или стереотипные физические нагрузки. В группе риска находятся водители, офисные сотрудники, программисты, кассиры и люди, чья деятельность связана с физическим трудом.
Некоторые заболевания, например, остеохондроз, остеопороз, болезнь Бехтерева, инфекционные процессы, новообразования на определенных этапах своего течения могут привести к развитию радикулопатии. Нередко тяжелые травмы с повреждением позвоночника или врожденные аномалии могут стать триггером для повреждения корешков спинного мозга.
Проявления радикулопатии обычно достаточно неприятны и заставляют пациента быстро обратиться к врачу. Но после того, как причина выявлена, а боль и дискомфорт устранены, проблема не исчезает полностью. Только изменение образа жизни, забота о себе и собственном здоровье смогут предупредить возвращение болезни».
Радикулит при беременности
Возрастающая масса тела женщины не является пусковым фактором радикулита во время беременности. Настоящим триггером считается резкое изменение гормонального фона, из-за чего ослабевают связки позвоночного столба. В норме они скрепляют позвонки, защищают диски и сохраняют стабильность позвоночника. Их слабость может стать причиной нестабильности позвоночника и привести к смещению дисков, а в итоге — к защемлению нервов и развитию радикулита. Риск увеличивается с большим весом ребенка и его положением — плод может оказывать давление на поясничный и крестцовый отдел женщины.
В большинстве случаев боль проходит после родов. Облегчить болевые ощущения от поясничного радикулита во время беременности можно при помощи физиотерапевтических процедур, массажа и теплых ванн. Важную роль играет и правильная осанка. В некоторых случаях рекомендуется использовать медикаментозные средства. Однако перед началом какого-либо лечения необходимо проконсультироваться с акушером-гинекологом.
Профилактика
Ранняя диагностика и правильное лечение в большинстве случаев позволяют достичь полного выздоровления: устранения боли, восстановления мышечной силы и чувствительности. Тем не менее при невозможности исключить первопричину давления на нервное волокно, симптомы радикулопатии могут сохраняться достаточно долго.
Что сделать для профилактики радикулита?
«Лучшая профилактика проблем с позвоночником — внимательное отношение к своему здоровью. В первую очередь это активный образ жизни, дозированные физические нагрузки (прекрасно помогает плавание), работа со стрессом. Не забывайте питаться рационально, ешьте побольше овощей и фруктов, чтобы снабжать организм важными витаминами, микро- и макронутриентами.
Огромную роль в профилактике играет разумная организация рабочего места, если работа сидячая. При выполнении статичной или стереотипной работы надо делать небольшие перерывы на разминку. Правильный сон также имеет ключевое значение: хороший ортопедический матрас и комфортная невысокая подушка помогут просыпаться в прекрасном настроении и без боли».

В некоторых случаях радикулопатию предотвратить невозможно, например, при остеохондрозе или случайных падениях. Однако снизить риск развития этого заболевания и повлиять на другие причины можно, но при соблюдении следующих правил:
- Поддержание хорошей осанки. Правильная осанка важна во время сидения, стояния, ходьбы, поднятия тяжестей и даже сна. Это позволяет уменьшить нагрузку на позвоночный столб и предотвратить травматизацию нервных корешков.
- Отказ от курения. Никотин способствует ухудшению кровоснабжения костей. Он ослабляет позвоночник и позвоночные диски, что впоследствии может привести к их поражению и радикулопатии.
- Поддержание нормальной массы тела. Лишний вес и неправильное питание связаны с системным воспалением, способствующим развитию радикулита. Также при ожирении возрастает нагрузка на позвоночник — это еще один триггер радикулита.
- Регулярная физическая активность. Развитый мышечный корсет поддерживает позвоночник и снижает вероятность повреждения спинномозговых корешков. Для этой цели подойдет умеренно интенсивное плавание, йога, занятия с гантелями.
Осложнения радикулита
Осложнения радикулопатии развиваются при длительном течении заболевания, отсутствующем или неправильном лечении. Продолжительное сдавливание корешка приводит к стойкому нарушению его функций, а именно — передачи сигнала от центральной нервной системы к мышцам и от рецепторов обратно в ЦНС.
Наиболее распространенные осложнения радикулопатии²:
- мышечные атрофии и плегия (полный паралич) в зоне иннервации спинномозгового нерва, которые приводят к утрате работоспособности и инвалидизации;
- выраженное снижение чувствительности вплоть до ее полной утраты (анестезии);
- нарушения функций кишечника и мочевого пузыря при поражениях нижних сегментов позвоночника;
- невропатические боли, которые не устраняются обычными обезболивающими.

Первые признаки радикулопатии — достаточно веский повод для обращения к специалисту за помощью. В некоторых случаях запланировать визит к врачу нужно как можно скорее. На наличие таких ситуаций указывают следующие симптомы:
- резкая, острая боль в области пораженного нерва, которая может сохраняться продолжительное время;
- внезапная слабость скелетных мышц в области поражения;
- выраженное нарушение чувствительности;
- прогрессирование гипотонуса мышц и нарушение чувствительности после лечения.
Факторы риска
Существует целый ряд факторов, повышающих риск возникновения радикулита. К наиболее значимым относятся:
- Ранее полученные травмы спины или шеи.
- Лишний вес и ожирение.
- Слабое развитие скелетной мускулатуры, низкая физическая активность и сидячий образ жизни.
- Выполнение работы, связанной с высокими физическими нагрузками или длительным пребыванием в вынужденном положении: грузчики, монтажники и др.
- Несоблюдение техники выполнения упражнений в тренажерном зале существенно повышает риск развития радикулита даже у людей с большим опытом занятий.
- Профессиональные занятия спортом, в первую очередь контактными видами и тяжелой атлетикой.
- Эндокринные заболевания: сахарный диабет, акромегалия.
- Курение. Никотин, содержащийся в табачных изделиях, может повредить ткани позвоночника, ухудшить состояние костей и ускорить износ позвоночных дисков.
Причины радикулита
Основная причина радикулита — механическое воздействие на спинномозговой корешок, приводящее к его раздражению или компрессии. Причинами могут быть:
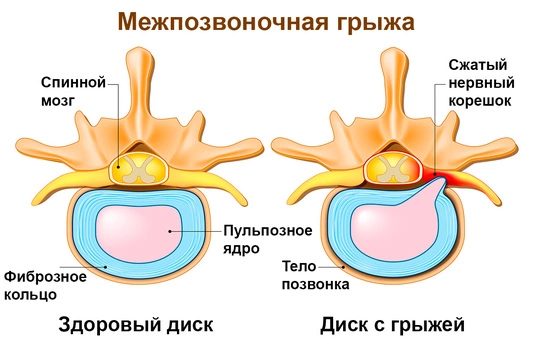
- Грыжа или смещение межпозвоночного диска, которое вызывает давление на нервный корешок. Это наиболее частая причина радикулопатии. Диски играют роль амортизирующей прокладки между позвонками. Давление со стороны позвонков может вызвать выпуклость (грыжу) гелеобразного центра диска из-за слабости в его внешней стенке. Когда грыжа возникает на позвонке в нижней части спины, она может давить на корешок.
- Дегенеративные изменения диска. Зачастую это естественный износ дисков между позвонками, который истончает их и приводит к сужению нервных проходов (стеноз позвоночного канала). Это состояние может стать причиной защемления корешков на выходе из позвоночника.
- Спондилолистез. Это смещение вышележащего позвонка по отношению к нижележащему. Из-за этого сужается отверстие, через которое выходит нерв.
- Остеоартроз. При этом заболевании образуются костные шпоры – зазубренные края кости. Они могут как сдавливать, так и раздражать нервные корешки, вызывая радикулопатию.
- Травмы позвоночника, в первую очередь компрессионные переломы позвонков.
- Опухоли тканей позвоночного канала и близлежащих структур, сдавливающие нервные корешки.
- Инфекционные заболевания: сифилис, остеомиелит, туберкулез.

Диагностика
Если вы обнаружили у себя характерные для радикулита симптомы, это достаточно веский повод для обращения за консультацией к неврологу. На приеме у специалиста нужно:
- рассказать, какие лекарства вы принимаете в данный момент;
- показать выписки и результаты ранее проведенных обследований;
- вспомнить, когда появились первые симптомы и попытаться определить факторы, которые их усиливают.
Осмотр пациента включает в себя как классический опрос со сбором анамнеза, так и неврологический осмотр. В рамках последнего оценивается чувствительность (тактильная, температурная, болевая, вибрационная и мышечно-суставная) различных участков тела, сила и тонус скелетных мышц, объем движений конечностей и туловища. Также определяются так называемые симптомы «натяжения» — специфические признаки поражения спинномозговых корешков, например появление боли при покашливании, сгибании ноги в коленном, тазобедренном суставе и т. д.
Далее пациент направляется на рутинные лабораторные и инструментальные обследования. Наиболее информативными при радикулите являются:
- Рентгенография. Часто используется при подозрении на патологию позвоночника: смещение, переломы позвонков, выраженный остеоартроз с образованием остеофитов. Однако признаки поражения мягких тканей на рентгенограмме, как правило, не видны³.
- Компьютерная томография (КТ). Как и рентген, проводится при подозрении на поражения костных тканей и опухолевых образований. Но КТ дает возможность получить послойные изображения пораженной области³.
- Магнитно-резонансная томография (МРТ). Считается наиболее информативным методом при радикулопатии. Метод трехмерной визуализации, который дает возможность оценить изменения мягких тканей, в том числе межпозвоночных дисков³.
- Электронейромиография (ЭНМГ). Позволяет оценить степень поражения периферических нервов и провести дифференциальную диагностику с другими неврологическим патологиями³.
Лабораторная диагностика включает в себя общие клинические анализы крови и мочи, а также ряд биохимических исследований крови. Их цель — выявить сопутствующие патологии и оценить общее состояние человека.
Дифференциальная диагностика проводится с заболеваниями, которые также могут вызывать резкие боли или нарушение чувствительности в различных участках тела. В зависимости от уровня поражения это могут быть:
- Стенокардия и инфаркт миокарда.
- Артроз тазобедренного сустава (коксартроз).
- Другие неврологические заболевания: арахноидит, рассеянный склероз.
- Аппендицит.
- Гинекологические заболевания: аднексит, перекрут кисты яичника, апоплексия яичника.
- Межреберная невралгия.
- Опоясывающий лишай.
Классификация
Мы подготовили для вас классификацию радикулита, так как симптомы отличаются в зависимости от вида заболевания. Классификация важна и для подбора терапии.
В зависимости от этиологии радикулопатию разделяют на:
- Механическую — вызвана механическим воздействием на спинномозговой корешок.
- Инфекционную, при которой пусковым фактором заболевания становится инфекция.
В зависимости от расположения пораженного корешка патологию делят на такие варианты:
- Шейная. При ней поражаются корешки, выходящие из шейного отдела позвоночника — между позвонками С1-8.
- Грудная. Сопровождается повреждением корешков сегментов Th1-12.
- Поясничная. Поражение происходит на уровне поясничных позвонков L1-5.
- Крестцовая. При этом страдают корешки, выходящие из позвоночного столба в области S1-3.
- Смешанная форма. Представляет собой сочетание двух или более вышеупомянутых вариантов.
Заключение
Радикулит — это распространенное неврологическое заболевание, которое без должного внимания и лечения может повлечь за собой ряд серьезных осложнений. Важно не заниматься самолечением и при первых симптомах обратиться к врачу.
Источники
- Российское межрегиональное общество по изучению боли. Клинические рекомендации. Диагностика и лечение дискогенной пояснично-крестцовой радикулопатии. 2020.
- Скоромец А.А. Топическая диагностика заболеваний нервной системы: руководство для врачей. СПб.: Политехника, 2010. — 615 с.
- Pinched Nerves. Cleveland Clinic.


 Врач - анестезиолог - реаниматолог
Врач - анестезиолог - реаниматолог ФГБУ ФНКЦ ФМБА России, врач - анестезиолог - реаниматолог, руководитель Клиники лечения боли
ФГБУ ФНКЦ ФМБА России, врач - анестезиолог - реаниматолог, руководитель Клиники лечения боли













