Определение болезни
Женское бесплодие — это заболевание, при котором здоровая женщина, ведущая регулярную половую жизнь, не может забеременеть в течение года, при этом партнеры не используют средства контрацепции. Если женщина старше 35 лет, то начать обследование врачи рекомендуют уже через полгода безуспешных попыток.
Обследоваться нужно не только женщинам
«Бесплодие — это отсутствие наступления беременности в течение года и более при регулярной половой жизни без использования средств контрацепции у супругов детородного возраста. Согласно примерной оценке, частота бесплодного брака на различных территориях России колеблется от 18 до 24 %. Многие люди склонны считать, что если у пары в течение года не получается зачать ребенка, то проблему обязательно нужно искать в организме женщины. Однако это мнение ошибочно. У 36,7% семейных пар диагностируется нарушение фертильности у обоих супругов, а частота мужского бесплодия превышает 30%. Поэтому при безуспешных попытках зачатия ребенка обследоваться необходимо как мужчине, так и женщине».
Лечение женского бесплодия
Прием медикаментозных препаратов — обязательная часть схемы лечения. Врач подбирает препараты с учетом причины, которая вызвала бесплодие.
- Гормональные средства. Для восстановления гормонального баланса и стимуляции овуляции.
- Антибиотики. Для лечения инфекционных заболеваний, в том числе венерических.
- Кортикостероиды. Группа препаратов актуальна при диагностированном иммунном бесплодии.
- Противовоспалительные препараты. Для пациентки, которую готовят к операции.
Трубное бесплодие могут лечить медикаментозно и оперативно. Если ситуация улучшается, то бывает достаточно приема антибиотиков, препаратов гормонального спектра, средств, укрепляющих иммунитет.
Если ситуация при трубном бесплодии запущена, проводится операция. Хирург удаляет все спайки и разросшиеся ткани в трубах, а также новообразования. Врач может создать новый просвет, расширяя его до необходимых размеров. Возможно удаление части маточной трубы, заполненной спайками. В такой ситуации хирург соединяет оставшиеся концы. После успешной операции шанс забеременеть естественным путем увеличивается. Но нужно учитывать, что удаление спаек не всегда дает нужный результат, тогда можно прибегнуть к ЭКО.

Оперативный метод лечения бесплодия
Хирургическое вмешательство в ряде случаев оказывается эффективным, и после него у женщины наступает долгожданная беременность. Чаще всего специалисты используют лапароскопию или гистероскопию.
Операция нужна женщинам, у которых выявили:
- Полную или частичную непроходимость маточных труб.
- Новообразования доброкачественного или злокачественного характера в полости матки, в маточных трубах.
- Развитие спаечного процесса.
- Активное разрастание тканей.
- Эрозии и язвы на шейке матки.
- Аномалии развития половых органов.
- Травмирование промежности.
После проведения плановой операции женщина должна пройти реабилитационный период, выполнять все рекомендации врача. Они включают контроль УЗИ, прием необходимых препаратов.
Абсолютное и относительное бесплодие
«При относительном бесплодии у пары есть шансы зачать ребенка естественным путем, но только после выявления причины и ее устранения. При абсолютном бесплодии диагностируются необратимые анатомические изменения, например, отсутствие маточных труб, удаленные яичники или тяжелые аномалии развития половых органов. При таком виде бесплодия наступление естественной беременности невозможно».
Стимуляция овуляции
В процессе овуляции происходит разрыв доминантного фолликула, вместе с ним в полость брюшины выходит яйцеклетка. Если овуляция не происходит, то оплодотворения тоже не будет. В случае, когда беременность не наступает по причине отсутствия овуляции, главная цель терапии — простимулировать и нормализовать овуляторный цикл.
В процессе терапии должен произойти рост 2–3 фолликулов, чтобы наступила овуляция. Для этого назначают гормональные препараты. Чтобы яйцеклетка вышла, уровень половых гормонов нужно нормализовать и стабилизировать. Если их недостаточно, то фолликул не созреет. Синтетические аналоги гормонов помогут нормализовать состояние и будут стимулировать овуляцию.
Все препараты врач подбирает только индивидуально, учитывая состояние женщины, результаты анализов. Терапевтическая схема и ее длительность рассматривается отдельно в каждом случае. Чтобы отслеживать динамику лечения, назначается УЗИ-исследование. В оптимальном варианте доминантный фолликул должен достичь 1,8–2,2 см к середине цикла.

Гормональные контрацептивы — можно не опасаться
Многие женщины считают, что прием оральных контрацептивов (ОК) может оказать влияние на фертильность (способность к деторождению). Не нужно переживать, препараты третьего поколения содержат минимальные дозы гормонов (эстрогенов и гестагенов), которые действуют целенаправленно. После прекращения приема гормональных контрацептивов способность к зачатию быстро восстанавливается.
Внутриматочная инсеминация
Мужчина предварительно сдает сперму, которую затем подготавливают и вводят в полость матки, чтобы получить необходимый результат — оплодотворение. Совместно с этим врач предварительно назначает овуляторную стимуляцию.
Женщина проходит гормональную терапию во второй фазе цикла, ей назначают прогестерон в подходящей дозировке. Также продолжается прием лютеина, ФСГ-гормона на протяжении всего курса терапии. Благодаря такому подходу эндометрий созревает, имплантация происходит успешно.
Чтобы не пропустить овуляцию, врач проводит УЗИ. Когда созревшая яйцеклетка выходит, в нее сразу вводят сперму. Для этого используется катетер. Процедура показана женщинам с патологиями шейки матки и тем, у кого вырабатываются антитела к сперме.
Генетическая несовместимость партнеров
«Существует генетический фактор бесплодия (качество ДНК женщины и мужчины). Методами диагностики будут являться: ДНК-фрагментация сперматозоидов, кариотипирование супругов (смотрят транслокации и делеции). Генетическая несовместимость партнеров не приводит к бесплодию. Если у мужчины и женщины схожий набор хромосом, несущих рецессивные заболевания, то в этом случае возможны частые выкидыши, замершие беременности или рождение ребенка с заболеваниями. Риск генетической несовместимости повышается при наличии наследственных и аутоиммунных заболеваний у партнеров, при чрезмерном радиационном облучении или проживании в экологически неблагоприятных регионах. Если диагностика подтвердит генетический фактор бесплодия, то методом лечения будет является ЭКО с обязательной преимплантационной генетической диагностикой эмбриона или программа донорства в цикле ЭКО, коррекция мужского фактора (полифакторный подход), улучшение качества яйцеклеток».
ЭКО
Экстракорпоральное оплодотворение — результативная технология в современной гинекологии.
ЭКО назначают женщинам, у которых:
- выявлена частичная или полная непроходимость маточных труб;
- диагностировано иммунологическое бесплодие;
- есть врожденная аномалия развития половых органов;
- нет положительной динамики от ранее проведенной терапии.
Успешность зачатия в данном случае будет зависеть от многих факторов: возраста, состояния половых клеток супругов, состояния организма, подготовки и т.д.
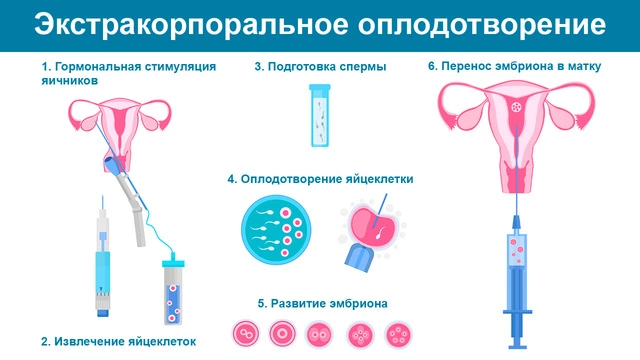
Экстракорпоральное оплодотворение проводят в несколько этапов:
- Овуляторная стимуляция. Женщина принимает гормональные препараты по схеме, разработанной врачом.
- Забор яйцеклеток. После приема гормональных препаратов происходит стимуляция овуляции. Забор яйцеклеток вместе с фолликулярной жидкостью проводят специальным инструментом.
- Оплодотворение. Лаборант берет биологический материал женщины и смешивает его со спермой. После оплодотворения за яйцеклетками ведут постоянное наблюдение, лаборант следит за их показателями, ростом.
- Перенос эмбриона в маточную полость. Процедуру проводят на 3–5-й день. Врач берет до трех эмбрионов, выбирая наиболее активные, и переносит их в матку. Там они должны закрепиться и развиваться по установленным нормам.
Весь период лечения врач следит за течением беременности.

Эффективность ЭКО
Если процедуру проводят в возрасте моложе 34 лет, беременность наступает в 37% случаев, а роды — в 28,5%; 35–39 лет — беременность 30%, роды 21%; 40 лет и старше — беременность 15,4%, роды 8,2%. Шансы выносить беременность снижаются с возрастом. В среднем при ЭКО беременность наступает в 35% случаев, а если яйцеклетка донорская — в 43%. Родами заканчивается 70% беременностей, наступивших в результате применения вспомогательных репродуктивных технологий. У суррогатных матерей беременность после ЭКО наступает в 47% случаев, родами заканчивается 77%⁵.
Диагностика женского бесплодия
Обследование при бесплодии нужно начать с посещения профильных врачей. Женщина приходит к гинекологу. После сбора анамнеза и осмотра врач может сделать первые выводы.
В процессе внутреннего осмотра возможно выявление спаек, неправильного расположения или формы внутренних органов. Ставить диагноз после первичного приема нельзя, для полноты картины женщина должна сдать анализы и пройти еще ряд исследований:
- Общий анализ мочи/крови. Для оценки общего состояния, исключения воспалительных процессов.
- Биохимический анализ крови. Для изучения работы эндокринной системы.
- Анализ крови на определение группы крови, резус-фактора. Врач должен оценить совместимость партнеров.
- Бакпосев из влагалища. Необходим для исключения патогенных агентов, которые мешают здоровому зачатию.
- Анализ на все венерические заболевания для обоих партнеров (в обязательном порядке).
- Тест на уровень половых гормонов.
- Анализ крови на определение текущего овариального запаса у женщины, нельзя исключать, что он истощился.
- Пробу на совместимость партнеров (Курцрока-Миллера).
- Анализ на антитела к сперме.
- Генетическое исследование партнеров.
Какие анализы сдать для диагностики бесплодия
«Тактику лечения бесплодной пары или одного из партнеров определяет врач-репродуктолог. Терапия зависит от причины, вызвавшей бесплодие. Для первичной диагностики назначаются стандартные исследования. Женщинам необходимо пройти гинекологический осмотр, УЗИ органов малого таза и фолликулометрию, сдать мазок на половые инфекции, а также анализ крови на половые гормоны и биохимический анализ крови. Мужчинам рекомендуется пройти УЗИ половых органов, мошонки и простаты, сдать анализ на инфекции, передающиеся половым путем, посев и исследование центрифугированного эякулята. Расширенные обследования и анализы назначает лечащий врач на основании полученных результатов».
Инструментальные обследования включают:
- УЗИ органов малого таза. Врач оценивает внутреннее состояние органов репродуктивной системы.
- Фолликулометрию. С помощью ультразвука специалист контролирует, как созревает фолликул и его выход из яйцеклетки.
- Кольпоскопию. Для оценки состояния влагалища, шейки матки.
- Гистероскопию. С помощью эндоскопа исследуют полость матки.
- Ультразвуковая гистеросальпингоскопия (УЗГСС). Изучение проходимости маточных труб .
- Диагностическую лапароскопию. Позволяет увидеть спайки, рубцы, эрозии, именно в них часто кроется причина женского бесплодия.
После полного обследования врач ставит диагноз и подбирает схему терапии.
Профилактика женского бесплодия
Если методы лечения подбирает врач, то сама женщина должна помнить, что ее репродуктивное здоровье зависит и от образа жизни. Врачи выделяют общие рекомендации:
- Регулярные осмотры у гинеколога и своевременное лечение всех воспалительных, инфекционных болезней.
- Защищенные половые контакты как способ предотвращения венерических заболеваний.
- Соблюдение правил личной гигиены.
- Отказ от вредных привычек.
- Нормализация менструального цикла.
- Поддержание нормальной массы тела.
- Исключение хронических стрессов и перегрузок, включая усиленные физические нагрузки.
- Подбор метода контрацепции с гинекологом.
- Нормализация половой жизни.
Эти рекомендации помогут сохранить здоровье репродуктивной системы.
Причины бесплодия
Среди частых причин женского бесплодия выделяют:
1. Венерические заболевания Это может быть гонорея, уреаплазмоз, генитальный герпес. При запущенной патологии риски для репродуктивной системы женщины возрастают.

2. Операции на органах малого таза. Любые хирургические вмешательства — сильный стресс для организма. Кроме того, существует риск возникновения послеоперационных осложнений. Перенесенные операции в отдельных случаях становятся причиной женского бесплодия или провоцируют появление спаек в полости матки или маточных труб.
3. Инфекционные заболевания репродуктивной системы (кольпит, эндометрит, цервицит и т.д.). Некоторые болезни протекают в скрытой форме, и симптоматика практически не проявляется или носит кратковременный характер. Женщина не обращается за помощью к гинекологу, считая, что достаточно устранить кратковременную симптоматику и стабилизировать общее состояние. В момент обращения к врачу болезнь может принять уже хроническую форму, которая трудно поддается терапии. При формировании спаек происходят патологические изменения в органах репродуктивной системы, повышается риск бесплодия.
4. Непроходимость фаллопиевых труб. Развивается как осложнение различных инфекционных процессов, при этом в трубах образовывается множество спаек, из-за чего проходимость практически сводится к нулю.
5. Структурная патология матки. В большинстве случаев это миома (доброкачественная опухоль матки). Ситуация осложняется, когда новообразование располагается так, что нарушает проходимость маточных труб. К структурной патологии относятся и изменения в составе маточной слизи, вызванные воспалением или гормональным сбоем.
6. Нарушения работы эндокринной системы. Все гормональные сбои становятся причиной частичного или полного отсутствия менструации, а также нарушения цикла. За процесс оплодотворения одновременно отвечают гипоталамус, гипофиз и яичники. Если в одном звене есть патология, то зачатие практически невозможно. Помимо эндокринных патологий важно исключить болезни и опухоли, которые расположены именно в этих частях мозга. Следует провести контроль работы щитовидной железы, надпочечников. Они отвечают за быстрое похудение или набор веса — это также негативным образом сказывается на процессе овуляции.
7. Иммунологическое бесплодие. Организм женщины отторгает сперму, считая ее чужеродным телом, опасным для здоровья. Сразу же запускается процесс синтеза антиспермальных антител, что препятствует оплодотворению яйцеклетки.
Точную причину женского бесплодия врач устанавливает после обследования, сдачи анализов. Важно также убедиться, что бесплодия нет у мужчины.

Когда пытаться уже поздно?
В 49–51 год у женщин в яичниках заканчивается запас яйцеклеток, восполнить его уже нельзя — наступает климакс. Помимо этого, после 40 лет доля неполноценных половых клеток составляет 90%. По статистическим данным Центра акушерства, гинекологии и перинатологии им. В.И. Кулакова, вероятность зачатия в 38–40 лет составляет 20–22%, в 41–43 года — 12–14%, после 45 она стремится к нулю. Возраст после 35 лет в гинекологии называют поздним репродуктивным. В это время не только снижается активность функционирования яичников, но и накапливаются болезни, что делает процесс вынашивания ребенка тяжелым и рискованным. После 40 лет многократно повышается вероятность выкидыша. У мужчин качество спермы с возрастом тоже снижается.
Виды женского бесплодия
В гинекологии бесплодие классифицируют по факту наступивших/отсутствующих беременностей в прошлом:
- Первичное бесплодие. Диагноз ставят женщинам, у которых беременность никогда не наступала¹.
- Вторичное бесплодие. Диагноз врач может поставить женщине, у которой была хотя бы одна беременность. При этом не важно, была она успешной или нет: гинеколог констатирует факт возможности оплодотворения.
Статистически формы женского бесплодия распределяются следующим образом:
- Трубное и перитонеальное бесплодие — 40–50%.
- Эндокринное — 35–40%.
- Различные гинекологические заболевания с нарушением состояния эндометрия, не сопровождающиеся ановуляцией и непроходимостью маточных труб — 15–25%.
- Бесплодие неясного генеза, психогенное бесплодие — 5–15%.
- Иммунологическое бесплодие — 2%².
Трубно-перитонеальное бесплодие
Непроходимость маточных труб препятствует оплодотворению. Примерно в 60% случаев патология исчезает после лечения и беременность наступает. При проблемах с трубной проходимостью нет выраженной симптоматики — в этом заключается опасность болезни.
Пара сталкивается с тем, что беременность не наступает до 12 месяцев при регулярной половой жизни без предохранения. В отдельных случаях женщина периодически отмечает кратковременную боль в нижней части живота, которая усиливается в период менструации. Может увеличиваться интенсивность выделений во время менструации.
Спайки или образования другого характера появляются в фаллопиевых трубах, если есть:
- Избыточное содержание в женском организме мужских гормонов. Это диагностирует врач после сдачи ряда анализов.
- Хронические процессы воспалительного характера в органах малого таза (аднексит, вагинит).
- Инфекции, передающиеся половым путем (ИППП).
- Перенесенные оперативные вмешательства на органах малого таза и травмы этой области, включая предыдущие роды и прерывание беременности.
- Новообразования опухолевидного характера (злокачественные и доброкачественные), находящиеся в половых путях.
- Эндометриоз. Часто заболевание протекает в тяжелой форме, перерастая в хроническую.
После оплодотворения клетка прикрепляется к стенкам фаллопиевых труб и начинает развиваться там. Со временем эмбрион увеличивается в размерах, и это неминуемо приводит к разрыву труб. При этом:
- Начинается обильное кровотечение, включающее крупные кровяные сгустки.
- Боль локализуется внизу живота и нарастает.
- Артериальное давление падает до критических показателей.
- Женщина ощущает тошноту, отмечаются приступы рвоты.
Если врач подозревает трубное бесплодие после опроса и осмотра, это важно подтвердить соответствующими диагностическими процедурами:
- УЗГСС (ультразвуковая гистеросальпингоскопия). В ходе исследования трубы матки заполняют раствором, врач контролирует процесс через УЗИ. На экране видно, в каких местах есть спайки, какого они размера, есть ли шанс на оплодотворение. Во время диагностики могут выявить и другие изменения в полости маточной трубы.
- Рентген с контрастом. С его помощью можно оценить проходимость труб.
- Сдача анализов крови, исследование на половые инфекции.
- Эндоскопия. Проводят через цервикальный канал. Врач визуально оценивает состояние внутренних тканей труб, проверяет, есть ли просвет.

Частичная непроходимость труб повышает риск внематочной беременности.
Эндокринное бесплодие
При нарушении гормонального баланса женщина часто не может забеременеть. Овуляция полностью отсутствует, сбивается цикл. При установлении диагноза врач подбирает наиболее эффективные методы лечения. Как только гормональный фон стабилизируется, вероятность успешного оплодотворения увеличивается.
К бесплодию такого типа могут привести:
- Нарушения в работе гипофиза. Если он вырабатывает слишком много или мало гормонов, это приводит к отсутствию овуляции. Часто проблемы с работой гипофиза возникают из-за травмы головы или новообразований в нижней части мозга.
- Гипотиреоз. Заболевание щитовидной железы, при котором риск бесплодия возрастает.
- Недостаточное количество женских половых гормонов. Если преобладают гормоны мужского типа, эндометрий не может полноценно созреть. Из-за этого даже у оплодотворенной яйцеклетки нет возможности прикрепиться к маточной стенке. С возрастом уровень эстрогенов уменьшается, такая же ситуация наблюдается при чрезмерной физической нагрузке.
- Ожирение/анорексия. Оба состояния аномальны для организма, а недостаток/избыток жировой ткани становится причиной нарушения гормонального фона.
- Низкий порог чувствительности яичников к вырабатываемым гормонам. Болезнь называют синдромом Сэвиджа. Может проявиться после тяжелых предыдущих родов, перенесенной краснухи, становится следствием хронического стресса, голодания.
Эндокринное бесплодие в отдельных случаях указывает на генные мутации. У женщины просто нет достаточного уровня половых гормонов для оплодотворения.
Иммунологическое бесплодие
В этом случае говорят о полной несовместимости определенного мужчины с женщиной. Женский организм отторгает сперму, процесс оплодотворения не происходит. Это невозможно из-за антител, которые сразу же вырабатываются в слизи матки. Сперматозоиды гибнут, шансы к зачатию — нулевые.
У иммунологического бесплодия нет причины. Чтобы узнать, какое количество сперматозоидов сохраняет активность, после полового акта берут слизь из цервикального канала на анализ. Ситуацию может стабилизировать терапия. Врач назначает прием гормональных средств. Вероятность избавиться от проблемы минимальна даже после лечения. Чтобы выносить ребенка, паре рекомендуют ЭКО, внутриматочную инсеминацию.
Абсолютное бесплодие
Это врожденная патология, она не поддается лечению. Абсолютное бесплодие — это диагноз, который ставят при отсутствии у женщины:
- матки;
- маточных труб;
- яичников.
В отдельных случаях эти органы могут быть у женщины, но не полностью развитые и не способные полноценно выполнять свои функции. Из-за врожденных особенностей в организме не происходит овуляция или процесс нарушен. Чтобы стать матерью, пара может воспользоваться:
- ЭКО;
- донорством ооцитов;
- суррогатным материнством.
Каждый вариант обсуждается с репродуктологом после постановки точного диагноза.
Психогенное бесплодие
В этом случае говорят не о физиологическом здоровье женщины, а о психологическом состоянии. Для лечения нужен психотерапевт.

К бесплодию психогенного типа приводят стрессовые состояния, которые, в свою очередь, вызывают гормональный дисбаланс, препятствующий наступлению беременности. Главные провоцирующие факторы:
- Постоянный стресс, психоэмоциональные перегрузки.
- Навязчивое желание забеременеть. На фоне сильных эмоций может наблюдаться хронический стресс, который не будет способствовать зачатию.
- Страх перед беременностью. Многие женщины боятся родов, осложнений, изменений тела, образа жизни, которые произойдут после появления ребенка. При этом, под давлением общества и семьи, скрывают свои мысли и страхи.
Спустя 6–12 месяцев безуспешных попыток забеременеть женщины обращаются к врачу. На фоне переживаний может быть нарушен цикл. Пара буквально в «ожидании ребенка», что еще больше нервирует. Неврозы и панические атаки снижают вероятность оплодотворения. В лечении женского бесплодия этой формы гинеколог работает в паре с эндокринологом и психотерапевтом.

Ученые из Оксфордского университета измерили уровень гормонов стресса у женщин, планирующих беременность. Всего исследовали 274 женщины в возрасте 18–40 лет. Выяснилось, что у пациенток с высоким уровнем гормонов стресса меньше шансов забеременеть. Ситуацию улучшают расслабляющие методики: беременность после психокоррекции наступила у 61,1% женщин, а в группе без психокоррекции — у 40%⁴.
Заключение
Лечение женского бесплодия — индивидуально подобранная схема терапии. Важно обратиться к врачу, пройти обследования и выполнять все рекомендации. Современная медицина совершенствуется, постоянно повышается качество вспомогательных репродуктивных технологий, что увеличивает шансы успешного зачатия для многих семейных пар.
Источники
- Всемирная организация здравоохранения. Сексуальное и репродуктивное здоровье. Определение бесплодия.
- Тювина Н.А. Бесплодие и психические расстройства у женщин / Кафедра психиатрии и наркологии ФГАОУ ВО «Первый Московский государственный медицинский университет им. И. М. Сеченова». М., 2006.
- Основы диагностики и лечения бесплодия в условиях лечебно-профилактических учреждений Московской области // Методические рекомендации / Современное здравоохранение. М., 2010.
- Голышкина М.С., Геворгян М.М., Николенко В.Н., Оганесян М.В. Женское бесплодие как фактор эмоционального расстройства: значение психотерапии в лечении бесплодия / ФГАОУ ВО «Первый Московский государственный медицинский университет им. И. М. Сеченова».
- Корсак В.С. Шансы забеременеть стремительно падают после 35 лет / Интервью с президентом Ассоциации репродукции человека профессором Корсаком. Интерфакс.


 Врач-акушер-гинеколог-эндокринолог
Врач-акушер-гинеколог-эндокринолог Федеральный научно-клинический центр ФМБА России, врач-акушер-гинеколог-эндокринолог
Федеральный научно-клинический центр ФМБА России, врач-акушер-гинеколог-эндокринолог













